Полиартрит — симптомы и лечение
Что такое полиартрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бабинцевой Марины Юрьевны, ревматолога со стажем в 29 лет.
Над статьей доктора Бабинцевой Марины Юрьевны работали литературный редактор Юлия Липовская , научный редактор Ирина Семизарова и шеф-редактор Маргарита Тихонова

Ревматолог Cтаж — 29 лет
Клиника «Династия» на Академика Шварца
Клиника «Династия» на Мамина-Сибиряка
Дата публикации 13 июля 2021 Обновлено 13 июля 2021
Определение болезни. Причины заболевания
Полиартрит (Polyarthritis) — это воспаление нескольких суставов. В отличие от олигоартрита, при котором поражается 2–4 сустава, диагноз полиартрита ставится при воспалении четырёх и более суставов. Они могут воспаляться одновременно или последовательно.
Основными симптомами полиартрита является боль, припухлость и ограничение движений в нескольких суставах. Сначала движения ограничиваются из-за боли. Если болезнь прогрессирует, то суставы постепенно деформируются, возможны их разнонаправленные подвывихи, остеолиз суставной поверхности (рассасывание костной ткани) и костные анкилозы (неподвижность суставов из-за сращения костей).
Хронический артрит вызывает атрофию (уменьшение размеров) мышц в области воспалённого сустава, из-за этого снижается мышечная сила.
Причины полиартрита
Полиартрит — не самостоятельное заболевание. Иногда это проявление болезней суставов, таких как ревматоидный или псориатический артрит. В других случаях полиартрит является одним из симптомов других заболеваний, как ревматических, так и не ревматических [1]
Можно выделить следующие причины полиартрита:
- Аутоимунное (иммуновоспалительное) поражение суставов — ревматоидный артрит.
- Псориаз с развитием псориатического полиартрита.
- Системные заболевания соединительной ткани:
- системная красная волчанка;
- острая ревматическая лихорадка;
- системные васкулиты и др.
- Инфекционные заболевания (стрептококковая инфекция, сифилис, бруцеллёз и др.), при которых инфекционный агент воздействует непосредственно на синовиальную оболочку сустава. В этом случае полиартрит чаще развивается, если суставы уже изменены из-за ревматоидного артрита, системных заболеваний соединительной ткани, ВИЧ-инфекций или внутривенного введения наркотиков.
- Инфекционно-аллергические реакции, при которых на синовиальной оболочке оседают циркулирующие иммунные комплексы. Если у человека есть наследственная предрасположенность, такая реакция может развиться после инфекционного заболевания, в период от одной недели до одного месяца после выздоровления [6] .
- Нарушение обмена веществ с образованием и отложением в суставах кристаллов, например при подагре , пирофосфатной артропатии, а также болезни отложения кристаллов основных фосфатов кальция.
- Травмы. Это могут быть как острые травмы (вывих, разрыв связки и т. д.), так и хронические (постоянные микротравмы суставов у пациентов с избыточным весом или при однообразной тяжёлой работе, например отбойным молотком).
Распространённость
По данным многоцентрового исследования за 2004 год, в России у 21 % населения были жалобы на боли в суставах. При этом количество суставных жалоб увеличивается с возрастом пациентов [8] . Это связано с естественной изнашиваемостью суставного хряща, возрастным снижением иммунитета, наличием хронической инфекции, нарушением гормонального фона, ожирением и другими факторами.
Заболеваемость разными типами полиартритов различна. Системными заболеваниями соединительной ткани в России страдает 12 млн человек, а диагноз « ревматоидный артрит » поставлен 300 тысячам пациентов (по данным 2017 – 2018 гг.) [4] [19] . Распределение по полу и возрасту также зависит от типа полиартрита. Например, женщины в три раза чаще мужчин болеют ревматоидным артритом. Системной красной волчанкой также преимущественно страдают женщины, а болезнь Рейтера чаще встречается у молодых мужчин [1] [2] [3] [9] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы полиартрита
Для всех полиартритов характерна триада симптомов: боль, отёчность и ограничение движений в четырёх и более суставах. При длительном течении полиартрита атрофируются мышцы, из-за чего снижается их сила.
В патологический процесс суставы могут вовлекаться постепенно, или воспаление возникает в нескольких суставах одновременно.
При мигрирующем артрите (на фоне системной красной волчанки, острой ревматической лихорадки и др.) боли возникают сначала в каком-то одном или нескольких суставах. Через некоторое время характерные для артрита боли в этих суставах проходят и поражаются другие суставы. В отличие от мигрирующего артрита, при постоянном рецидивирующем артрите (ревматоидный артрит, рецидивирующий полихондрит и др.) пациента беспокоит боль, припухлость и ограничение движений в каком-то одном суставе или группе суставов. При ремиссии эти симптомы уменьшаются, а при рецидиве обостряются [1] [3] .
Боли при полиартрите носят «воспалительный» характер: они ноющие, возникают утром или во второй половине ночи, уменьшаются после начала движения. Интенсивность боли бывает различной в зависимости от интенсивности воспаления. Часто возникает утренняя скованность в суставах длительностью от получаса до нескольких часов [2] . Например, при воспалении мелких суставов кистей рук пациент может ощущать, что на руки как будто надели тугие перчатки. А при поражении крупных суставов больному бывает трудно подняться с кровати.
Второй важный признак полиартрита — припухлость суставов. Отёчность связана с воспалительными изменениями синовиальной оболочки и скоплением воспалительной жидкости в полости сустава. Синовиальная оболочка — это внутренняя поверхность суставной полости, которая вырабатывает синовиальную жидкость. При хроническом полиартрите она разрастается и грубая рубцовая ткань проникает в мягкие ткани, окружающие суставы. Из-за этого меняется форма сустава. При дальнейшем прогрессировании артрита суставы деформируются из-за разрушения суставной поверхности костей, костных разрастаний, подвывихов и костных анкилозов (сращений).
Припухлость суставов при полиартрите может сопровождаться локальным повышением температуры, суставы становятся горячими на ощупь. Может также меняться цвет кожи над ними, от гиперемии (покраснения) при инфекционном артрите до гиперпигментации (более интенсивной окраски) кожи при неблагоприятном течении ревматоидного артрита [2] [14] .
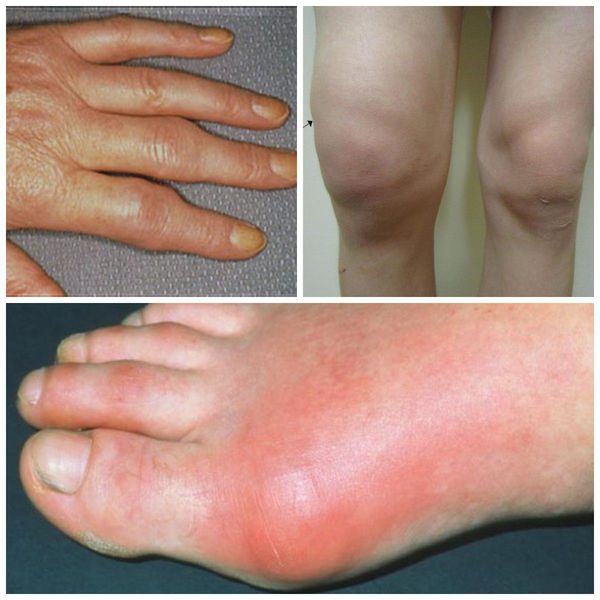
Ещё одним симптомом, сопровождающим полиартрит, является ограничение движения в суставах. Этот симптом встречается почти при всех вариантах полиартрита. Исключение составляют некоторые нейропатические артропатии (например, сифилитическая), при которых суставы сохраняют свою подвижность, несмотря на выраженные костные поражения. Это связано с тем, что пациенты с сифилисом не чувствуют боль из-за повреждения болевых рецепторов.
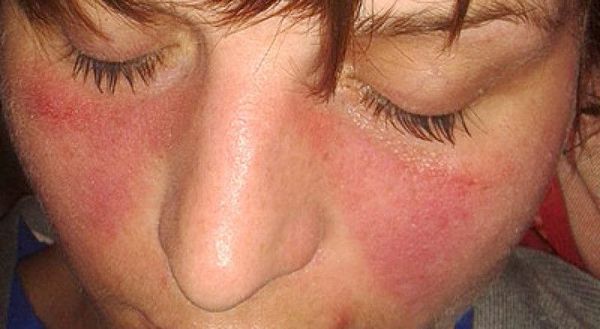
Для ряда заболеваний с полиартритом характерны кожные проявления: симптом «бабочки» при системной красной волчанке, псориатические бляшки и др. Кроме того, полиартриты могут сопровождаться общесоматическими проявлениями: лихорадкой, общей слабостью, симптомами интоксикации (снижением аппетита, лёгкой тошнотой, учащением сердцебиения и дыхания, апатией и др.).
Патогенез полиартрита
В развитии воспаления суставов при полиартрите основную роль играют иммунные механизмы.
При инфекционном артрите возможны бактериально-метастатический и токсико-аллергический пути поражения суставов [5] . При бактериально-метастатическом пути бактерии попадают в сустав. Продукты жизнедеятельности бактерий стимулируют иммунный ответ и высвобождение провоспалительных цитокинов из иммунных клеток. Цитокины запускают активный воспалительный клеточный ответ, после чего воспалительные клетки выходят в полость сустава.
При реактивном артрите реализуется токсико-аллергический путь поражения суставов: циркулирующие иммунные комплексы проникают и оседают на синовиальной оболочке суставов. В ответ вырабатываются провоспалительные цитокины и активируются цитотоксические Т-лимфоциты, которые повреждают синовиальную оболочку. Эти патологические процессы приводят к острому или подострому иммунному синовиту и артриту [6] .
Основой патогенеза ревматоидного и псориатического полиартрита, а также артритов при системных заболеваниях соединительной ткани является нарушение работы иммунитета. В этом случае иммунные клетки распознают компоненты синовиальной оболочки как чужеродные элементы и атакуют их. В результате выделяются медиаторы воспаления. При воспалении афферентные (чувствительные) нейроны становятся гиперчувствительными. Из-за этого пациент чувствует боль при неболевых воздействиях, например при движении или прикосновении [2] [12] .
Накопление провоспалительных ферментов и продуктов распада фагоцитов приводит к разрушению хрящевой и костной ткани. Из-за этого суставы деформируются и появляется костный анкилоз (сращение).
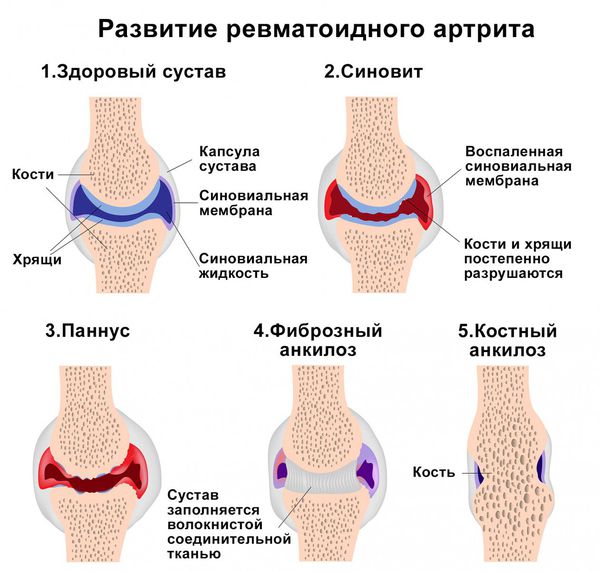
Классификация и стадии развития полиартрита
Полиартрит — это одна из разновидностей большой группы воспалительных заболеваний суставов — артритов. В эту группу также входит моноартрит (поражение одного сустава) и олигоартрит (поражение 2–4 суставов).
Классификация полиартритов по течению:
- Острый (до 3 месяцев).
- Подострый (до 6 месяцев).
- Затяжной (до 9 месяцев).
- Хронический (более 9 месяцев) [2] .
Классификация полиартритов по причине развития:
- Инфекционные, в том числе инфекционно-аллергические (реактивные).
- Неинфекционные (ревматоидный, псориатический и т. д.).
Классификация полиартритов, принятая на первом Всесоюзном съезде ревматологов в 1971 году:
- Полиартриты как самостоятельные нозологические формы.
- Полиартриты, связанные с другими заболеваниями [5] .
К самостоятельным нозологическим формам полиартритов относятся:
- Ревматоидный полиартрит — имммуновоспалительное (аутоиммунное) заболевание, которое проявляется эрозивным поражением суставов и вовлечением в патологический процесс внутренних органов: сердца, сосудов, лёгких, печени и почек [1][4] .
- Псориатический полиартрит.
- Анкилозирующий спондилоартрит (болезнь Бехтерева).
- Инфекционные специфические артриты (гонорейный, туберкулёзный, вирусный и др.).
- Инфекционно-аллергический полиартрит (реактивный).
- Ревматический полиартрит. В отличие от ревматоидного развивается из-за гемолитического стрептококка группы А. Суставной синдром при ревматическом артрите проявляется мигрирующим артритом крупных и средних суставов без их деформации. Также ревматический полиартрит отличается быстрой (в течение 1–2 недель) положительной динамикой на фоне терапии нестероидными противовоспалительными препаратами (НПВП).
- Болезнь Рейтера — заболевание, вызываемое преимущественно хламидиями. Для него характерно поражение мочеполовых органов, суставов и глаз. Уретрит, конъюнктивит, артрит — классическая «триада Рейтера». Артрит при этом поражает суставы ног: голеностопные, мелкие суставы стоп, пятки.
К полиартритам при других заболеваниях относят:
- Полиартриты при аллергических заболеваниях. В отличие от инфекционно-аллергического полиартрита, воспалительные изменения в суставах возникают при попадании в организм аллергена неинфекционного происхождения (шерсти животных, бытовой химии и т. д.).
- Полиартриты при системных заболеваниях соединительной ткани (системной красной волчанке, системных васкулитах, рецидивирующем полихондрите и др.).
- Полиартриты при метаболических нарушениях (подагре и др.).
- Другие вторичные полиартриты (вызванные заболеваниями крови, лёгких, злокачественными опухолями и др.).
В особую группу выделяют травматические полиартриты в связи с особенностями их возникновения, течения и лечения. Такие полиартриты возникают после травмы. Для их лечения необходимо устранить травматические повреждения, например вправить вывих, ушить связки и т. д., а также исключить травмирующий агент при хронической травме. Если не восстановить целостность сустава после травмы, лечение полиартрита не будет эффетивным.
Осложнения полиартрита
Внутрисуставные осложнения
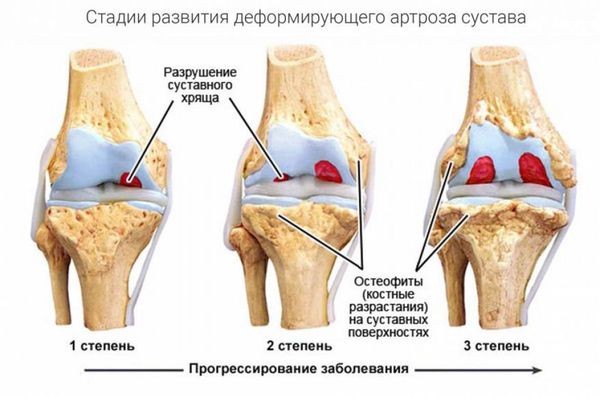
Разрушение суставов — одно из частых осложнений полиартритов. Оно более характерно для таких заболеваний, как ревматоидный и псориатический полиартрит, но в той или иной степени встречается при любом типе артрита. Разрушается суставной хрящ с развитием остеоартроза. При остеоартрозе суставной хрящ постепенно разрушается и истончается, суставная щель сужается, а по краям суставов появляются патологические наросты.
В кости под суставным хрящом могут наблюдаться кистовидные изменения, остеопороз, единичные или множественные эрозии суставных поверхностей, остеонекроз и разрушение эпифизов (концевых отделов) костей. Это приводит к суставным осложнениям полиартритов — подвывихам и вывихам суставов, разнонаправленным костным деформациям, костным сращениям. В результате функциональная способность суставов резко снижается: на 60–90 % уменьшается амплитуда движения в суставах (т. е. их невозможно согнуть или разогнуть), в кистях рук снижается мышечная сила, нарушается их хватательная функция, страдает опорная функция стопы.
Полиартриты могут становиться причиной возникновения туннельных синдромов. Изменённые суставы, костные структуры и сухожилия уменьшают диаметр «туннелей», в которых пролегают крупные нервы верхних и нижних конечностей. Нервы и кровеносные сосуды сдавливаются, из-за этого появляется боль, нарушается чувствительность в той области, за которую отвечает поражённый нерв. При сдавлении соответствующих двигательных нервов снижается сила мышц [18] .
Внесуставные проявления
Для многих полиартритов (псориатического, ревматоидного и др.) характерны внесуставные проявления. А в некоторых случаях, наоборот, суставной синдром — это проявление симптомокомплекса основного заболевания, например при острой ревматической лихорадке, системной красной волчанке, васкулитах и др. Среди внесуставных проявлений полиартритов выделяют сердечно-сосудистую патологию, амилоидоз, невропатию, плевриты, интерстициальные заболевания лёгких и кожные проявления [2] [17] [19] .
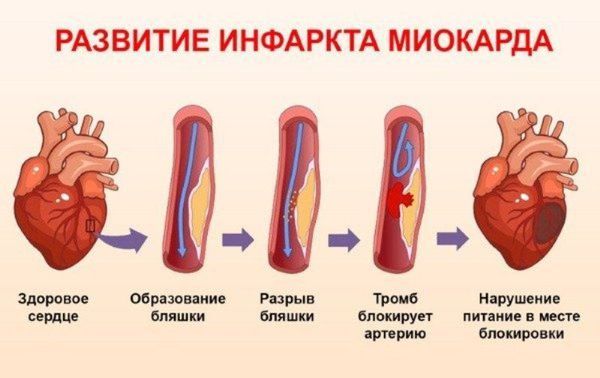
Каждый третий пациент с ревматоидным артритом и системной красной волчанкой имеет доклинические признаки атеросклероза. У пациентов с ревматоидным артритом в два раза чаще случается инфаркт миокарда и внезапная коронарная смерть. Причиной преждевременной смерти у половины умерших пациентов с ревматологическими заболеваниями является патология сердечно-сосудистой системы, связанная с атеросклерозом (стенокардия, инфаркт миокарда, прогрессирующая сердечно-сосудистая недостаточность) [19] [20] .
Полиартрит из-за тяжёлого дезадаптирующего характера является значимым психотравмирующим фактором и провоцирует развитие различных психических расстройств, преимущественно депрессивных. Причиной становится длительный хронический стресс. Нарушенный в результате хронического стресса механизм обратной связи между надпочечниками и гипоталамо-гипофизарной системы приводит к хронизации воспаления, возникновению хронической боли, усталости, тревожных и депрессивных расстройств.
Диагностика полиартрита
При подозрении на полиартрит необходимо обратиться к ревматологу или терапевту. Диагностика полиартрита основывается на клинической картине заболевания, данных анамнеза, лабораторных и инструментальных исследованиях.
Жалобы и осмотр
Пациент жалуется на боль, припухлость и ограничение движения в четырёх и более суставах.
- Объём суставов увеличен (за счет отёка или деформации).
- Кожа над поражённым суставом горячая, есть покраснение или гиперпигментация этой области.
- Ограничен объём активных движений, которые пациент выполняет сам (например, приседаний, сгибаний рук в локте и поднятий рук над головой и т. д.), и/или пассивных, которые совершает врач при полном расслаблении мышц пациента.
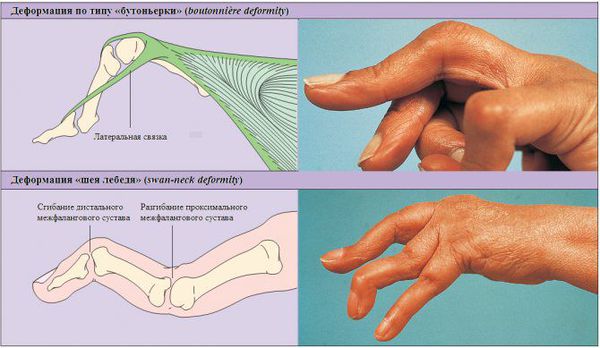
- Деформация суставов. Чаще всего происходят подвывихи суставов и костные сращения. При подвывихе к о́ сти в суставах частично смещаются, при этом возникает боль и отёчность, которые могут быть незаметны на фоне уже имеющегося артрита. Некоторые полиартриты имеют типичные изменения суставов: деформация по типу «шеи лебедя», «бутоньерки» или «лапы моржа» при ревматоидном артрите или укорочение пальцев при мутилирующем псориатическом артрите.
При осмотре пациента с полиартритом необходимо обращать внимание на его кожу и слизистые оболочки. Псориатичесие бляшки или перхоть, симптом «бабочки», дискоидная волчанка, алопеция, эритема (интенсивное покраснение кожи чаще всего в виде высыпаний) — эти и другие поражения кожи характерны для различных заболеваний с суставным синдромом [1] [2] .
Лабораторная диагностика
Методы лабораторной диагностики широко используются как для дифференциального диагноза полиартрита (чтобы отличить его от других болезней), так и для определения степени его активности.
Анализ крови чаще всего используется в клинической практике для диагностики артритов. Существуют специфические маркеры аутоиммунного поражения суставов:
- Повышение антител к циклическому цитрулинсодержащему пептитду наряду с ревматоидным фактором в 98 % случаев свидетельствует о наличии у пациента ревматоидного артрита [14] .
- Антитела к двуспиральной ДНК и антинуклеарные антитела говорят в пользу системной красной волчанки.
При инфекционных и инфекционно-аллергических полиартритах в анализах крови иногда выявляются антитела к возбудителям инфекции. Для выявления антител выполняется специальный иммунологический анализ крови.
Для определения активности процесса используют показатели скорости оседания эритроцитов (СОЭ) и С-реактивного белка (СРБ). Лейкоцитарная формула необходима как диагностический критерий: лейкопения и тромбоцитопения (снижение количества лейкоцитов и тромбоцитов) наблюдаются при системной красной волчанке, тромбоцитоз и небольшой лейкоцитоз (увеличение количества тромбоцитов и лейкоцитов) — при ревматоидном артрите.
Анализ синовиальной жидкости. Синовиальную жидкость для анализа получают при пункции сустава. В ней могут определяться кристаллы мочевой кислоты при подагре (их можно увидеть при поляризационной микроскопии), лейкоцитоз и нейтрофилёз при ревматоидном артрите. В случае инфекционных артритов лейкоцитоз может достигать уровня 80–200*10 9 /л. При ревматоидном артрите также может обнаруживаться ревматоидный фактор [2] .
Инструментальная диагностика
При использовании методов визуализации, таких как ультразвуковое исследование суставов (УЗИ), рентген, компьютерная или магнитно-резонансная томография (КТ или МРТ), могут быть видны признаки дегенерации и разрушения хряща, остеопороза, эрозий суставных поверхностей костей, костных разрастаний, синовитов (воспаления синовиальной оболочки) и поражения сухожильно-связочного аппарата. Для некоторых заболеваний характерна типичная рентгенологическая картина, например изменения по типу «карандаш в стакане» при мутилирующем псориатическом артрите.
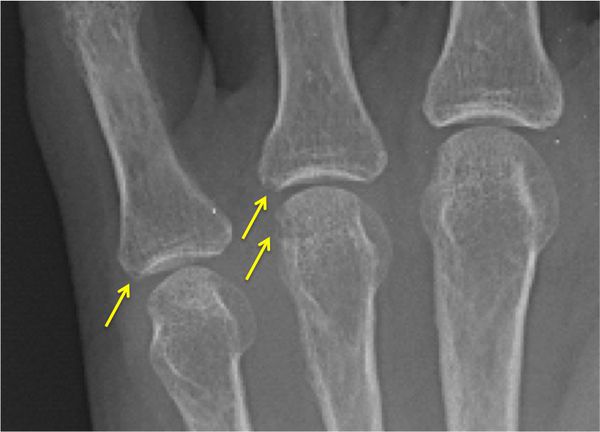
Дифференциальная диагностика
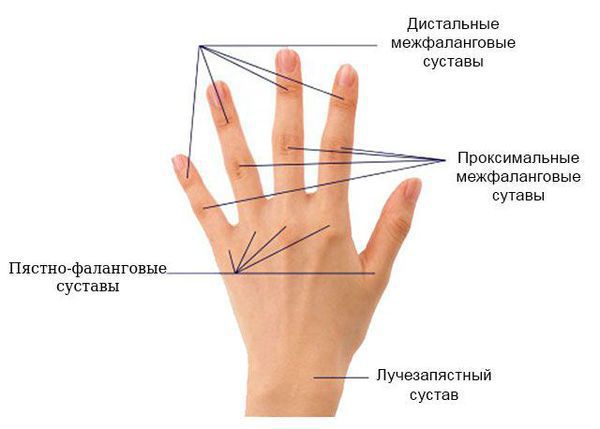
Для дифференциальной диагностики полиартрита важное значение имеет локализация патологического процесса, особенно вначале заболевания. Например, ревматоидный артрит чаще всего начинается с проксимальных межфаланговых и пястно-фаланговых суставов указательного и среднего пальцев кисти и характеризуется их симметричным поражением. Исключение — суставы мизинца: они никогда не поражаются при ревматоидном артрите. При дистальной форме псориатического артрита обычно сначала поражаются дистальные (т. е. самые удалённые) межфаланговые суставы кистей и стоп.
Болезнь Рейтера начинается с моноартрита крупного сустава ноги, но при отсутствии лечения в процесс вовлекаются и другие суставы [2] [3] [4] [13] [14] .
Лечение полиартрита
Большинство полиартритов (ревматоидный, псориатический, полиартриты при системных заболеваниях соединительной ткани и др.) требует многолетней или пожизненной терапии. Лечение полиартритов можно условно разделить на «симптом-модифицирующее» и «болезнь-модифицирующее».
Симптом-модифицирующее лечение
Направлено на уменьшение симптомов (боли и скованности суставов) и улучшение качества жизни пациентов. Оно включает в себя:
1. Нестероидные противовоспалительные препараты (НПВП). Лечение полиартритов НПВП называют терапией первого ряда. Эти препараты оказывают обезболивающее и противовоспалительное действие. Причём они снимают воспаление независимо от причин заболевания. Поэтому НПВП применяются при любом типе полиартрита [1] [2] [10] .
2. Глюкокортикоиды (ГК), например Метипред, Преднизолон. Эти сильные противовоспалительные препараты применяются в качестве терапии первого ряда при активных формах системной красной волчанки, ревматоидном артрите с системными проявлениями, системных васкулитах и др. При реактивных артритах назначаются в случае неэффективности НПВП.
3. Иммуномодуляторы, например аминохинолиновые препараты [14] . Они применяются при лёгком течении ревматоидного полиартрита.
Болезнь-модифицирующее лечение
Влияет на механизмы развития болезней, а в ряде случаев (при инфекционных или реактивных полиартритах) — и на причину заболевания.
1. Цитостатики (иммуносупрессоры) являются базисными препаратами при ревматоидном и псориатическом полиартритах. К ним относятся Метотрексат, Азатиоприн, Циклоспорин, Арава (Лефлуномид) и др. Эти препараты избирательно снижают активность некоторых иммунных клеток. Также цитостатики подавляют рост клеток синовиальной оболочки и фибробластов. В результате улучшаются лабораторные показатели, уменьшаются симптомы и задерживается развитие эрозий.
Однако у цитостатиков много побочных эффектов. Очень часто возникает тошнота и рвота, иногда развивается стоматит. Цитостатики могут влиять на кроветворение и приводить к развитию анемии, снижению уровня тромбоцитов и лейкоцитов. Иногда они нарушают работу печени: возможно повышение уровня печёночных трансаминаз (АЛТ и АСТ) более чем в три раза. Это может привести к развитию нефропатии и почечной недостаточности.
Препаратом выбора является Метотрексат из-за менее выраженных побочных действий. Клинически значимый эффект от применения цитостатиков развивается относительно медленно (1 – 3 месяца), поэтому в начале лечения возможно их применение в сочетании с НПВП или глюкортикоидами. Т. е. ГК назначают на 1 – 2 месяца, пока не начнут «работать» болезнь-модифицирующие препараты: Метотрексат, Арава и др.
2. Генно-инженерные биологические препараты (ГИБП) имеют всё большее значение в лечении полиартритов (особенно ревматоидного и псориатического), анкилозирующего спондилоартрита, системных васкулитов и болезней соединительной ткани . ГИПБ подавляют аутоиммунное воспаление и тормозят разрушение суставов.
Чаще всего эти препараты назначают пациентам с высокой лабораторной активностью болезни, выраженным суставным синдромом и поражением внутренних органов (например, глаз). Также ГИБП показан при длительно текущих артритах, которые не отвечают на лечение базисными препаратами. Существуют работы, доказывающие целесообразность применения ГИБП и на ранних стадиях заболевания [14] . Эффект от ГИПБ наступает быстро, поэтому применять их параллельно с НПВП нецелесообразно. Для усиления эффекта ГИБП и уменьшения их токсического действия на организм могут назначить Метотрексат.
Методы физического модулирования
К таким методам относят плазмаферез, гемосорбцию, тотальное облучение лимфатических узлов и дренаж грудного протока. Очищение крови от циркулирующих иммунных комплексов с помощью гемосорбции и плазмафереза часто применяется в клинической практике. Тотальное облучение лимфатических узлов и дренаж грудного протока являются «терапией отчаяния» и в клинической практике практически не применяются [2] .
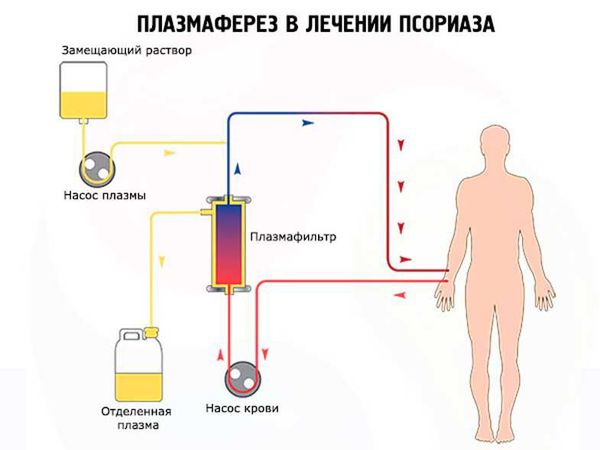
Дренирование грудного протока имеет большое количество осложнений. Процент неудачных операций на грудном протоке, по данным разных авторов, составляет от 10 до 50 % [22] . А тотальное облучение лимфатических узлов настолько сильно снижает количество лимфоцитов и тромбоцитов, что это угрожает жизни больного из-за присоединившихся инфекций и кровотечений.
Физиотерапевтическое лечение
Физиотерапевтические процедуры могут применяться для уменьшения боли и воспаления. Может использоваться электро- или фонофорез с лекарственными препаратами, воздействие токами различной частоты, магнитами и магнитолазером.
Многочисленные клинические исследования доказывают эффективность использования магнитотерапии, а также низкоинтенсивного лазерного излучения на отдельные звенья патогенеза артритов (ревматоидного и остеоартрита). В результате воздействия этих физических факторов у пациентов усиливается обезболивающий эффект и улучшается функциональное состояние суставов [21] . Физиотерапевтическое лечение необходимо назначать при невысокой лабораторной активности, когда СОЭ менее 35 мм/ч, СРБ менее 10 – 15 мг/л). Физиопроцедуры могут усилить боль, но через 1 – 2 недели состояние улучшается.
Прогноз. Профилактика
В подавляющем большинстве случаев полиартрит — это тяжёлое инвалидизирующее заболевание. Например, при ревматоидном артрите или болезни Бехтерева из-за деформации суставов и костных анкилозов люди младше 40–50 лет становятся инвалидами уже через 3–5 лет после начала заболевания [2] . Сначала пациент теряет трудоспособность, а в конечном итоге не может выполнять даже обычные бытовые действия: заниматься домашними делами, самостоятельно мыться, одеваться и раздеваться.
Кроме того, у пациентов с ревматическими болезнями возрастает риск преждевременной смерти. Причина в снижении подвижности пациентов, присоединении инфекций, развитии сопутствующих сердечно-сосудистых заболеваний, таких как атеросклероз, миокардит с формированием недостаточности клапанов, стенокардии и т. д. Именно сердечно-сосудистые заболевания чаще всего становятся причиной смерти у этой категории больных. Причём это связано не с ревматическим поражением сердца, а с развитием атеросклероза [15] [17] .
Профилактика полиартритов
Для полиартритов с иммунным механизмом развития (ревматоидного, псориатического и др.) мер первичной профилактики не существует, так как неизвестны их точные причины.
Первичная профилактика возможна для инфекционных и инфекционно-аллергических артритов. Чтобы не допустить их развития, рекомендуется:
- избегать случайных половых связей;
- своевременно выявлять и правильно лечить инфекции: ангину , тонзиллит, сифилис , бруцеллёз и др.
Пациентам с избыточным весом, особенно в сочетании с артериальной гипертонией и нарушением углеводного обмена, необходимо проводить первичную профилактику подагрического артрита. Она заключается в нормализации обмена мочевой кислоты за счёт снижения массы тела и низкопуриновой диеты. При необходимости применяются лекарственные средства, которые уменьшают образование мочевой кислоты или увеличивают её выведение с мочой.
Вторичная профилактика полиартритов направлена на поддержание ремиссии, снижение активности воспаления и сохранение функции суставов. Она связана с ранней диагностикой и ранней адекватной терапией. Чтобы сохранить подвижность суставов важна реабилитация, которая является одновременно и лечебным, и профилактическим мероприятием. К мерам вторичной профилактики относят также борьбу с присоединившимися инфекциями и сопутствующими заболеваниями, особенно сердечно-сосудистыми [1] [2] [15] [17] .
Список литературы
- Насонов Е. Л., Насонова В. А. Ревматология. Национальное руководство. — М.: ГЭОТАР-Медиа, 2008. — 738 с.
- Насонова В. А., Астапенко М. Г. Клиническая ревматология. — М.: Медицина, 1989. — 420 с.
- Заболотных И. И. Болезни суставов: руководство для врачей. — СПб.: СпецЛит, 2013. — 270 с.
- Ассоциация ревматологов России. Ревматоидный артрит: федеральные клинические рекомендации. — 2018. — 102 с.
- Астапенко М. Г., Гуобис Г. Я., Эрялис П. С. и др. Артрит // Большая медицинская энциклопедия: в 30 т. Т. 2 / под ред. Петровского Б. В. — М.: Сов. Энциклопедия. — 1975. — 608 с.
- Бельгов А. Ю. Реактивные артриты: диагностика и лечение // Лечебное дело. — 2009. — № 2. — С. 45–52.
- Белов Б. С., Кузьмина Н. Н., Медынцева Н. Г. Острая ревматическая лихорадка в XXI веке. Проблемы и поиск решения // Медицинский совет. — 2016. — № 9. — С. 96–101.
- Эрдес Ш. Ф., Галушко Е. А., Бахтина Л. А. и др. Распространённость артралгий и припухания суставов у жителей разных регионов РФ // Научно-практическая ревматология. — 2004. — № 4. — С. 42–47.
- Федотов В. П. Болезнь Рейтера. История, этиология, эпидемиология, патогенез, клиника и течение, поражение кожи, глаз, опорно-двигательного аппарата и других органов: клиническая лекция // Дерматовенерология. Косметология. Сексопатология. — 2016. — № 1–4. — С. 82–107.
- Лила А. М., Гапонова Т. В. Реактивные артриты: особенности патогенеза и терапевтическая тактика // РМЖ. Ревматология. — 2010. — № 27. — С. 1663.
- Теплякова О. В. и др. Септический артрит у взрослых // Клиническая микробиология и антимикробная химиотерапия. — 2015. — № 3. — С. 187–206.
- Алексеев В. В., Филатова Е. С., Эрдес Ш. Ф. Особенности хронического болевого синдрома при ревматоидном артрите // Лечащий врач. — 2011. — № 4. — С. 37–40.
- Баткаева Н. В., Донченко И. Ю., Баткаев А. Э. Диагностика псориатического артрита без кожных проявлений заболевания // РМЖ. Медицинское обозрение. — 2019. — № 12. — С. 36–38.
- Коршунов Н. И. Ревматоидный артрит: диагностика и лечение // РМЖ. Ревматология. — 2005. — № 14. — С. 956.
- Сатыбалдыев А. М., Акимова Т. Ф. Ревматоидный артрит: преждевременная смертность, возможные пути её снижения // Научно-практическая ревматология. — 2008. — № 2. — С. 35–45.
- Клюквина Н. Г. Дифференциальный диагноз при системной красной волчанке // РМЖ. Ревматология. — 2006. — № 25. — С. 1829.
- Мазуров В. И., Столов С. В., Якушева В. Я. и др. Кардиоваскулярные проблемы в ревматологии // Научно-практическая ревматология. — 2006. — № 4. — С. 35–45.
- Голубев В. Л. и др. Туннельные синдромы руки // РМЖ. — 2009. — № 0 (спецвыпуск). — С. 7.
- Нечаева Г. И., Семенова Е. В. Сердечно-сосудистые риски у пациентов с системными заболеваниями соединительной ткани: возможности улучшения прогноза // Лечащий врач. — 2017. — № 6. — С.71–74.
- Антипова Л. Н., Гончарова В. Н. Атеросклероз и кардиоваскулярный риск при ревматических заболеваниях // Ульяновский медико-биологический журнал. — 2018. — № 3. — С. 8–18.
- Радайкина О. Г. и др. Использование физиотерапевтических методов в лечении заболеваний с суставным синдромом (обзор литературы) // Медицинские науки. Внутренние болезни. — 2019. — Т. 52, № 4. — С. 15–29.
- Кашаева М. Д. и др. Многофункциональные особенности терминального отдела грудного протока и возможности его дренирования при холестазах // Вестник Новгородского государственного университета. — 2020. — Т. 117, № 1. — С. 41–46.
Источник https://probolezny.ru/poliartrit/
Источник