Диагностика и лечение взрослых пациентов с острым и хроническим геморроем
Категории МКБ: Внутренний геморрой без осложнения (I84.2), Внутренний геморрой с другими осложнениями (I84.1), Внутренний тромбированный геморрой (I84.0), Геморрой без осложнения неуточненный (I84.9), Геморрой в послеродовом периоде (O87.2), Геморрой во время беременности (O22.4), Геморрой с другими осложнениями неуточненный (I84.8), Наружный геморрой без осложнения (I84.5), Наружный геморрой с другими осложнениями (I84.4), Наружный тромбированный геморрой (I84.3), Тромбированный геморрой неуточненный (I84.7)
Разделы медицины: Хирургия
Общая информация
- Версия для печати
- Скачать или отправить файл
Краткое описание
Общероссийская Общественная Организация «Ассоциация колопроктологов России»
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ И ЛЕЧЕНИЮ ВЗРОСЛЫХ ПАЦИЕНТОВ С ОСТРЫМ И ХРОНИЧЕСКИМ ГЕМОРРОЕМ (Москва, 2013 г)
ВВЕДЕНИЕ
Геморрой является одним из самых распространенных заболеваний человека и наиболее частой причиной обращения к врачу-колопроктологу. Распространённость заболевания составляет 130-145 человек на 1000 взрослого населения, а его удельный вес в структуре заболеваний толстой кишки колеблется от 34 до 41 % (УД 5, СР Д [1]). Эта патология одинаково часто встречается у мужчин и женщин.
Современный темп жизни сопровождается усилением гиподинамии. Вынужденное длительное сидение за компьютером, на работе и дома, за рулем автомобиля и т. п. сопровождается постоянным застоем кровообращения в органах малого таза, и в первую очередь в прямой кишке. Это, в свою очередь, приводит к росту заболеваемости геморроем, которым все чаще страдают люди молодого трудоспособного возраста (УД 5, СР Д [1]).
ОПРЕДЕЛЕНИЕ
Геморрой — патологическое увеличение геморроидальных узлов (внутренних узлов — внутренний геморрой, наружных узлов — наружный геморрой). Комбинированный геморрой – увеличение одновременно наружных и внутренних геморроидальных узлов [1, 4].
Причиной патологического увеличения геморроидальных узлов является острое или хроническое нарушение кровообращения в кавернозных образованиях. Наряду с нарушением кровообращения, в развитии геморроя значительную роль играют дистрофические изменения в связочном аппарате геморроидальных узлов (УД 5, СР Д [4, 5]).
Под действием перечисленных факторов геморроидальные узлы увеличиваются в размерах, смещаются в дистальном направлении, при этом нарастают процессы дистрофии в удерживающем аппарате, и геморроидальные узлы начинают выпадать из анального канала. Развитие дистрофических процессов в общей продольной мышце подслизистого слоя прямой кишки и связке Паркса, удерживающих кавернозные тельца в анальном канале, приводит к постепенному, но необратимому смещению геморроидальных узлов в дистальном направлении.
КОД ПО МКБ-10 [6]
I84.0 Внутренний тромбированный геморрой
I84.1 Внутренний геморрой с другими осложнениями
I84.2 Внутренний геморрой без осложнений
I84.3 Наружный тромбированный геморрой
I84.4 Наружный геморрой с другими осложнениями
I84.5 Наружный геморрой без осложнений
I84.7 Тромбированный геморрой неуточненный
I84.8 Геморрой с другими осложнениями неуточненный
I84.9 Геморрой без осложнения неуточненный
О22.4 Геморрой во время беременности
О87.2 Геморрой в послеродовом периоде
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
+7 938 489 4483 / +7 707 707 0716 / + 375 29 602 2356 / office@medelement.com
Мне интересно! Свяжитесь со мной
Классификация
КЛАССИФИКАЦИЯ [4, 5, 7]
Форма:
1. Внутренний
2. Наружный
3. Комбинированный
Течение:
1. Хроническое
* Под острым течением заболевания также понимается профузное, обильное кровотечение из внутренних геморроидальных узлов, требующее срочной госпитализации пациента в стационар для остановки кровотечения и проведения корригирующей терапии.
ФОРМУЛИРОВКА ДИАГНОЗА
При формулировании диагноза следует отразить наличие наружного и/или внутреннего компонента, указать стадию заболевания при хроническом течении, желательно отразить локализацию узлов по условному циферблату, соответствующих данной стадии заболевания. Острый геморрой является осложнением хронического течения.
Примеры формулировок диагноза:
1. «Внутренний геморрой 2 стадии»;
2. «Наружный и внутренний геморрой 3-4 стадии»;
3. «Наружный геморрой, осложненный острым тромбозом»;
4. «Внутренний геморрой 2 стадии (3, 11 часов) — 4 стадии (7 часов)».
Диагностика
ДИАГНОСТИКА
Диагностика геморроя основана на оценке жалоб, длительности заболевания, результатов пальцевого исследования и инструментальных методов обследования (УД 2b, СР В [8]).
К основным клиническим симптомам хронического геморроя относятся: выпадение внутренних геморроидальных узлов из заднего прохода при дефекации, выделение крови из заднего прохода при дефекации (примесь алой крови к стулу, выделение крови в виде капель или струйки), наличие увеличенных наружных геморроидальных узлов. К более редким симптомам относятся: чувство дискомфорта, влажности в области заднего прохода, зуд, жжение в области заднего прохода, слизистые выделения из прямой кишки. Болевые ощущения при хроническом геморрое встречаются редко и, как правило, связаны с осложнениями заболевания (тромбоз наружных и/или внутренних геморроидальных узлов) или появлением анальной трещины, свища прямой кишки.
К основным клиническим симптомам острого геморроя относятся: боли в области заднего прохода и прямой кишки, появление плотного болезненного образования (ий) в области расположения наружных и/или внутренних геморроидальных узлов, профузное обильное выделение крови из прямой кишки, не останавливающееся с помощью консервативных мероприятий (свечи, мази, местное применение холода, флеботропные препараты и т.п.). При развитии воспалительных осложнений острого тромбоза геморроидальных узлов с переходом воспалительного процесса на окружающие ткани, параректальную клетчатку возможно появление общих воспалительных симптомов, таких как повышение температуры тела, лихорадка.
| Возможные клинические проявления болезни в анамнезе | Типичные клинические симптомы в момент осмотра |
| • Периодическое выделение крови из заднего прохода при дефекации |
• Увеличение геморроидальных узлов, как правило, связанное с нарушением стула, диеты, у женщин с беременностью и родами
• Выделение крови из заднего прохода с источником, локализующимся в области внутренних геморроидальных узлов
• Наличие выпавших или выпадающих при натуживании внутренних геморроидальных узлов мягко-эластичной консистенции
• Наличие плотного, геморроидального узла(ов) синюшного цвета с наличием или без воспалительных изменений окружающих мягких тканей, эрозий слизистой оболочки в области узла
• Сбор анамнеза.
Выявляются этиологические факторы возникновения заболевания: желудочно-кишечные расстройства, погрешности в диете, злоупотребление алкоголем, малоподвижный и сидячий образ жизни, беременность и роды (УД 5, СР Д [1, 4, 9]).
• Осмотр врачом-колопроктологом.
Пациента осматривают на гинекологическом кресле, в положении на спине с максимально приведенными к животу ногами, или в коленно-локтевом положении. У соматически тяжелых больных осмотр производят в положении на боку. При наружном осмотре области промежности и заднего прохода обращают внимание на форму ануса, его зияние, наличие рубцовых изменений и деформации, состояние кожных покровов. Определяют выраженность наружных геморроидальных узлов, степень выпадения внутренних узлов и возможность их самостоятельного вправления в анальный канал (УД 5, СР Д [1, 4, 9]).
• Оценка анального рефлекса.
Выполняется штриховое раздражение кожи перианальной области для определения рефлекторных сокращений анального сфинктера.
• Пальцевое исследование прямой кишки.
Определяется тоническое состояние анального сфинктера и сила волевых сокращений, болезненность при исследовании, наличие дефектов слизистой анального канала, объемных образований анального канала и прямой кишки (УД 5, СР Д [1, 4, 9]).
• Аноскопия.
Осматривается анальный канал и дистальная часть прямой кишки, оценивается расположение и степень выраженности внутренних геморроидальных узлов, состояние слизистой оболочки, покрывающей внутренние геморроидальные узлы, зубчатая линия с анальными криптами, состояние слизистой нижнеампулярного отдела прямой кишки.
• Ректороманоскопия (до 25 см)
Диагностика сопутствующих заболеваний прямой и сигмовидной кишки.
• Колоноскопия и ирригоскопия.
Диагностика сопутствующих изменений толстой кишки, исключение воспалительных изменений характерных для язвенного колита и болезни Крона. Колоноскопия или ирригоскопия показана с целью исключения новообразований толстой кишки всем пациентам старше 50 лет (УД 1с, СР А [10, 11]).
• Исследование функционального состояния запирательного аппарата прямой кишки (профилометрия, сфинктерометрия, электромиография).
Показано перед операцией у больных с изначальными клиническими признаками нарушения функции анального сфинктера.
• При наличии сопутствующих заболеваний других органов и систем необходима консультация смежных специалистов.
Дифференциальный диагноз
Дифференциальный диагноз геморроидальной болезни проводится с другими заболеваниями толстой кишки (Таблица 2) (УД 5, СР Д [4, 12, 13]).
Таблица 2. Дифференциальная диагностика геморроя
| Жалобы | Возможные заболевания |
| Аноректальное кровотечение | Анальная трещина |
| Злокачественные и доброкачественные опухоли прямой кишки и анального канала | |
| Выпадение слизистой оболочки прямой кишки | |
| Выпадение прямой кишки | |
| Язвенный колит | |
| Болезнь Крона | |
| Гемангиома | |
| Эндометриоз | |
| Травма прямой кишки | |
| Солитарная язва прямой кишки | |
| Выпадение геморроидальных узлов | Выпадение слизистой оболочки прямой кишки |
| Выпадение прямой кишки | |
| Фиброзные анальные полипы | |
| Ворсинчатые аденомы прямой кишки | |
| Выраженный болевой синдром в анальном канале | Трещина анального канала |
| Острый и хронический парапроктит | |
| Опухоли анального канала | |
| Осложненные каудальные тератомы | |
| Болезь Крона, осложненная перианальными поражениями | |
| Идиопатический анокопчиковый болевой синдром | |
| Эндометриоз | |
| Прокталгия | |
| Анальный зуд | Выпадение прямой кишки |
| Недостаточность анального сфинктера | |
| Сахарный диабет | |
| Ворсинчатая опухоль прямой кишки | |
| Хронический парапроктит | |
| Идиопатический анальный зуд | |
| Злокачественная опухоль прямой кишки | |
| Болезнь Крона | |
| Грибковые заболевания анального канала и промежности | |
| Гельминтоз | |
| Аллергический дерматит | |
| Контактный дерматит (на местные препараты) | |
| Псориаз | |
| Недостаточная гигиена области промежности | |
| Слизистые или гнойные выделения из анального канала | Выпадение прямой кишки |
| Солитарная язва прямой кишки | |
| Остроконечные перианальные кондиломы | |
| Анальная трещина | |
| Злокачественная опухоль анального канала и прямой кишки | |
| Ворсинчатая опухоль прямой кишки | |
| Синдром раздраженной толстой кишки | |
| Воспалительные заболевания толстой кишки (болезнь Крона, язвенный колит) | |
| Отек перианальной кожи | Острый парапроктит |
| Остоконечные кондиломы | |
| Опухоли анального канала и прямой кишки с перифокальным воспалением | |
| Диарея | |
| Пиодермия промежности |
Лечение
ЛЕЧЕНИЕ ГЕМОРРОЯ
1. КОНСЕРВАТИВНОЕ ЛЕЧЕНИЕ
Основным методом консервативной коррекции геморроидальных симптомов является нормализация деятельности желудочно-кишечного тракта и устранение запоров, с помощью потребления адекватного количества жидкости и пищевых волокон (УД 2b, СР В [14-17]).
В качестве источника пищевых волокон в нашей стране традиционно применяют пшеничные отруби, морскую капусту и льняное семя в их природном виде, или в форме фармакологических препаратов. Также применяют семена и шелуху подорожника (мукофальк, фитомуцил), обладающих высокой водоудерживающей способностью, что позволяет избегать натуживания при дефекации (УД 2b, СР В [15-18]). Однако, только консервативная терапия, направленная на нормализацию деятельности желудочно-кишечного тракта, не является самостоятельным эффективным методом лечения геморроя, особенно при 3-4 стадии (УД 2b, СР В [15-18]).
Фармакотерапия острого и хронического геморроя преследует следующие цели (УД 5, СР Д [4, 9, 18-20]):
• купирование симптомов острого геморроя;
• предотвращение осложнений;
• профилактика обострений при хроническом течении;
• подготовка больного к операции;
• послеоперационная реабилитация.
При болевом синдроме показано применение ненаркотических анальгетиков и местных комбинированных обезболивающих препаратов в виде гелей, кремов, мазей и суппозиториев (Проктозан, Ауробин, Ультрапрокт, Прокто-гливенол, Постеризан, Релиф Адванс, Нефлуан, Эмла ).
При тромбозе геморроидальных узлов показано применение антикоагулянтов местного действия (мазевые основы содержащие гепарин, мазь с троксерутоном).
При тромбозе геморроидальных узлов, осложненном воспалением окружающих мягких тканей (в случае если исключен гнойно-воспалительный процесс), показано использование комбинированных препаратов содержащих обезболивающие, тромболитические и противовоспалительные компоненты (Проктоседил, Ауробин, Прокто-гливенол, Проктозан, Гепатромбин), а также комбинированных флеботонических препаратов (Детралекс, Гинкор Форте, Цикло-3-форте, Гливенол, Троксерутин).
Для купирования воспаления и обезболивания применяют топические препараты и НПВС с комбинированным действием (Ксефокам, Кетопрофен, Диклофенак, Вольтарен, Индометацин).
При геморроидальных кровотечениях возможно использование местных препаратов в виде суппозиториев (Натальсид, Релиф, свечи содержащие адреналин), а также системных гемостатических препаратов (Этамзилат, Тронексам).
2. МАЛОИНВАЗИВНЫЕ ХИРУРГИЧЕСКИЕ МЕТОДЫ
Большинству пациентов с внутренним геморроем 1-3 стадии при неэффективности или недостаточной эффективности консервативной терапии, показано выполнение малоинвазивных хирургических методов лечения: склеротерапия, инфракрасная фотокоагуляция, лигирование геморроидальных узлов латексными кольцами, дезартеризация геморроидальных узлов под контролем ультразвуковой допплерометрии, дезартеризация геморроидальных узлов с мукопексией (УД 1a, СР В [5, 13, 21-36]).
Малоинвазивные хирургические методы лечения направлены на уменьшение кровотока в геморроидальных узлах, уменьшение объема узлов и фиксации их к стенке кишки. Метод лечения подбирается индивидуально для каждого пациента исходя из ведущих симптомов геморроя.
2.1. Склерозирование внутренних геморроидальных узлов
Показания: метод может применяться при 1-3 стадии кровоточащего геморроя; наибольшая эффективность метода отмечается при кровоточащем геморрое 1-2 стадии. Также возможно использование метода для остановки кровотечений у пациентов с любой стадией геморроя в случае осложнения заболевания развитием постгеморрагической анемии средней и тяжелой степени (УД 1b, СР В [27, 29-31, 37-39]).
Противопоказанием для склерозирования внутренних узлов является острый геморрой, острый парапроктит, анальная трещина.
Методика. После визуализации внутренних геморроидальных узлов с помощью аноскопа производится инъекция склерозирующего раствора в ткань внутренних геморроидальных узлов с помощью иглы согнутой под углом 45 градусов. Игла вводится на глубину 1,0-1,5 см до ощущения «проваливания». В зависимости от размеров геморроидального узла объем вводимого препарата составляет от 0,5 до 3,0 мл.
Наиболее часто в качестве склерозирующих препаратов используются склерозанты из группы детергентов: натрия тетрадецилсульфат (фибро-вейн 0,5-3%), полидоканол (этоксисклерол 1-3%).
Эффективность данного метода составляет 75-89%. Послеоперационный период характеризуется низкой интенсивностью или полным отсутствием болевого синдрома (УД 1b, СР В [27, 29, 30, 38,39]).
2.2. Инфракрасная фотокоагуляция геморроидальных узлов
Показания: методика показана при кровоточащем геморрое 1-2 стадии (УД 1b, СР В [40, 41]). Противопоказания: воспалительные заболевания аноректальной области и промежности.
Методика. С помощью световода производится коагуляции ножки геморроидального узла под действием теплового потока, создаваемого инфракрасным сфокусированным лучом, направляемым к геморроидальному узлу. Перемещая световод на 45 градусов вправо и влево, производят коагуляцию в 3-4-х точках в области ножки узла, оставляя между ними промежутки свободной слизистой до 0,5 см. Продолжительность коагуляции в каждой точке зависит от размера узла и составляет от 1 до 3 секунд.
Эффективность метода составляет 60-70%. При поздних стадиях заболевания с пролапсом слизистой нижнеампулярного отдела прямой кишки инфракрасная фотокоагуляция является малоэффективной (УД 1b, СР В [32]).
2.3. Лигирование геморроидальных узлов латексными кольцами
Показания: метод наиболее эффективен при 2-3 стадии геморроя с наличием отдельно расположенных внутренних геморроидальных узлов с четкими границами (УД 1b, СР В [5, 16-28]). Противопоказанием для данной методики является циркулярный геморрой, отсутствие четких границ между наружным и внутренним компонентом, анальная трещина, свищи прямой кишки.
Методика. Через аноскоп к внутреннему геморроидальному узлу подводится вакуумный лигатор, присоединённый к отсосу для создания отрицательного давления. Часть узла, расположенная проксимальнее зубчатой линии, всасывается в трубчатую полость лигатора. После достижении отрицательного давления 0,7-0,8 атмосфер, при помощи спускового механизма, на захваченную часть геморроидального узла сбрасываются два латексных кольца, с последующим выравниванием давления и удалением лигатора из просвета кишки.
Лигирование латексными кольцами считается эффективным методом малоинвазивного лечения геморроя, имеет низкий процент рецидивов. Однако болевой синдром после лигирования более выражен чем при склерозировании и инфракрасной коагуляции внутренних геморроидальных узлов (УД 1b, СР В [21, 22]). Кроме того, после данной методики имеется риск возникновения тромбоза наружных геморроидальных узлов и в редких случаях могут встречаться воспалительные осложнения (УД 5, СР Д [42]). При одноэтапном лигировании более 2 геморроидальных узлов увеличивается вероятность возникновения вагусных симптомов (брадикардия, гипотония, коллапс), выраженного болевого синдрома в послеоперационном периоде, а также возрастает риск рецидива симптомов геморроя по сравнению с разделением процедуры на несколько этапов с интервалом 3-4 недели (УД 1b, СР В [23-25]).
Хорошие результаты лечения отмечаются в 65-85% случаев при наблюдении в отдаленном послеоперационном периоде (УД 1b, СР В [26-28]).
2.4. Дезартеризация геморроидальных узлов под контролем ультразвуковой допплерометрии
Показания: методика показана при геморрое 2-4 стадии. Наиболее эффективен метод у больных с 2-3 стадией заболевания (УД 1b, СР В [40, 41]).
Противопоказания: воспалительные заболевания аноректальной области и промежности.
Методика. С помощью специального аноскопа с ультразвуковым допплеровским датчиком определяется расположение терминальных ветвей верхней прямокишечной артерии по условному циферблату. Через окно аноскопа производится прошивание и перевязка выявленных ветвей верхней прямокишечной артерии в нижнеампулярном отделе прямой кишки, на уровне 2-4 см выше аноректальной линии. Как правило, во время операции выполняется перевязка от 3 до 6 артерий (УД 1а, СР В [33, 43]).
Эффективность методики составляет 81% у пациентов с 2-3 стадией геморроя. После операции не требуется проведение антибактериальной терапии и использование наркотических анальгетиков. Низкая интенсивность послеоперационного болевого синдрома позволяет сократить сроки реабилитации пациентов (УД 1а, СР В [34, 35]).
2.5. Дезартеризация геморроидальных узлов с мукопексией
Показания: методика показана при геморрое 2-4 стадии. Наиболее эффективен метод у больных с 2-3 стадией заболевания (УД 3а, СР В [33, 36]).
Противопоказания: воспалительные заболевания аноректальной области и промежности.
Методика. Данное вмешательство производится с использованием специального оборудования для выполнения фиксации слизистой оболочки нижнеампулярного отдела прямой кишки. После прошивания и перевязки ветвей верхней прямокишечной артерии восьмиобразными швами под контролем допплерометрии, в области наиболее выраженного пролапса слизистой оболочки прямой кишки накладывается непрерывный шов от зоны дезартеризации (3-4 см выше зубчатой линии) до уровня, расположенного на 0,5-1,0 см проксимальнее зубчатой линии. Путем завязывания концов нитей производится подтягивание прошитой слизистой оболочки в проксимальном направлении со сдавливанием проксимальной пролабирующей части внутреннего геморроидального узла.
Хорошие результаты отмечаются в 91,8% наблюдений (УД 3а, СР В [4, 44]). После применения данной методики пациенты могут быть выписаны из стационара под динамическое наблюдение в течение 24 часов.
Из возможных осложнений в послеоперационном периоде отмечены: боли при дефекации (10%), задержка мочеиспускания (5%), тромбоз наружных геморроидальных узлов (2%). При рецидиве заболевания, сопровождающегося выпадением внутренних геморроидальных узлов, дезартеризация узлов с мукопексией может быть применена повторно.
В настоящее время дезартеризация геморроидальных узлов с мукопексией является наиболее эффективным и безопасным методом лечения больных со 2-3 стадией геморроя (УД 1b, СР А [33, 36, 44]).
3. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Геморроидэктомия показана пациентам при 3-4 стадии заболевания с выраженными наружными геморроидальными узлами, при неэффективности или невозможности применения малоинвазивных хирургических методов (УД 1a, СР В [1, 4, 7, 16,21, 45-59]).
Геморроидэктомия остается одним из самых эффективных методов лечения геморроя (УД 1а, СР А [21]). В тоже время, после операции необходим длительный период реабилитации и отмечается достаточно высокая частота осложнений, практически не встречающихся после других методик. Наиболее часто используют открытую и закрытую геморроидэктомию, которая может выполняться при помощи хирургического скальпеля, диатермокоагуляции, лазера или ультразвуковых ножниц. Ни один из видов геморроидэктомии не имеет существенного преимущества над другими (УД 1a, СР В [45-49]).
3.1. Закрытая геморроидэктомия (с восстановлением слизистой оболочки анального канала) Применяется при отсутствии четких границ между наружным и внутренним геморроидальными узлами (УД 1b, СР В [13, 60, 61]).
Из осложнений наиболее часто встречаются признаки анальной инконтиненции (8,5%), стриктуры анального канала (2%), кровотечения в послеоперационном периоде (2,7%), запоры (4%).
Методика: На основание внутреннего геморроидального узла, выше зубчатой линии, накладывают зажим Бильрота. Отсекают геморроидальный узел до сосудистой ножки, с последующим ее прошиванием и перевязыванием. Узел отсекают дистальнее места перевязки сосудистой ножки. Рана ушивается с захватом краев и дна отдельными узловыми швами или непрерывным швом рассасывающейся нитью (викрил рапид 3-0, софил 3-0, кетгут 3-0). Наружный геморроидальный узел иссекается единым блоком с внутренним узлом или отдельно. Рана также ушивается отдельными швами рассасывающейся нитью.
3.2. Открытая геморроидэктомия.
Применяется у пациентов с 3-4 стадией заболевания как отдельный метод, а также в случаях сочетания геморроя с наличием воспалительных заболеваний анального канала (анальная трещина, свищ прямой кишки) (УД 1b, СР В [13, 49, 60-62]).
Из осложнений наиболее часто встречается анальная инконтиненция (8%), острая задержка мочеиспускания (1%), кровотечения в раннем послеоперационном периоде (2%).
Методика. Внутренний геморроидальный узел отсекается до сосудистой ножки с последующим ее прошиванием и перевязыванием. Узел отсекают дистальнее места перевязки сосудистой ножки. Достигается тщательный гемостаз. Рана не ушивается. Наружный геморроидальный узел иссекается единым блоком с внутренним узлом или отдельно.
3.3. Подслизистая геморроидэктомия
Методика позволяет без деформации и натяжения полностью восстановить слизистую оболочку анального канала и прямой кишки с подслизистым расположением культи узла (УД 5, СР Д [1, 4, 63]). В связи с повышенной кровоточивостью тканей при подслизистом выделении кавернозной ткани операция сопровождается техническими сложностями (УД 5, СР Д [1]).
Наиболее частыми осложнениями данного варианта геморроидэктомии является рефлекторная задержка мочеиспускания (6%), кровотечение из ран анального канала в раннем послеоперационном периоде (1,5%) (УД 5, СР Д [1, 4]).
Методика. В подслизистый слой, в области внутреннего геморроидального узла, вводят 2-3 мл 0,25% раствора новокаина, создавая над ним гидравлическую подушку. Двумя дугообразными разрезами рассекают слизистую оболочку над узлом с последующим выделением его из окружающих тканей до сосудистой ножки. Затем ножку прошивают и узел отсекают. Слизистую оболочку анального канала восстанавливают отдельными узловыми швами (викрил рапид 3-0, софил 3-0, кетгут 3-0), погрузив культю геморроидального узла в подслизистый слой (УД 5, СР Д [18]).
3.4. Степлерная геморроидопексия (операция Лонго)
Показанием к применению метода является геморрой 3-4 стадии, а так же сочетание геморроя с выпадением слизистой оболочки нижнеампулярного отдела прямой кишки.
Целью операции является фиксация и лифтинг внутреннего геморроидального сплетения путем циркулярной резекции слизисто-подслизистого слоя нижнеампулярного отдела прямой кишки сшивающим аппаратом с формированием механического шва, что в дальнейшем препятствует выпадению внутренних геморроидальных узлов (УД 1а, СР А [7, 20, 51-58, 64-69]). Внутреннее и наружное сплетения, в результате степлерной геморроидопексии, не удаляются.
В числе осложнений после данной операции в литературе описаны случаи развития ректовагинального свища, свища прямой кишки, стриктуры прямой кишки, кровотечения, флегмоны забрюшинной клетчатки, перфорации прямой кишки (УД 1а, СР А [7, 20, 64-69]).
При степлерной геморроидопексии отмечается снижение послеоперационного болевого синдрома и более короткий срок реабилитации пациента по сравнению с традиционной геморроидэктомией. Однако, процент послеоперационных осложнений как при степлерной геморроидопексии, так и при традиционной геморроидэктомии (открытая и закрытая) примерно одинаков (УД 1а, СР А [7, 51-57, 70]).
При сравнении результатов степлерной геморроидопексии и лигирования геморроидальных узлов латексными кольцами отмечено, что болевой синдром в послеоперационном периоде выражен сильнее после геморроидопексии (УД 5, СР Д [71]).
Методика. Данное вмешательство производится с использованием специального комплекта. Операция начинается с введения в анальный канал прозрачного аноскопа, с помощью которого возможен контроль расположения зубчатой линии. Зубчатая линия служит ориентиром при выборе высоты формирования кисетного шва. Через аноскоп, на расстоянии 4-5 см от зубчатой линии, накладывается кисетный шов. Шов начинается с проекции 3 часов и накладывается с захватом слизистой оболочки и подслизистого слоя кишечной стенки. Вращая аноскоп, производят наложение непрерывного кисетного шва по всей окружности нижнеампулярного отдела прямой кишки, с расстоянием между стежками от 0,5 до 1,0 см. После извлечения аноскопа, вводят головку циркулярного степлера выше наложенного кисетного шва, с последующим затягиванием кисета на стержне аппарата. При этом слизистая оболочка должна плотно сомкнуться вокруг штока аппарата. Концы нитей протягивают через латеральные отверстия, расположенные в основании циркулярного аппарата и фиксируются снаружи. Головка сближается с основанием аппарата и производится резекция циркулярного участка слизисто-подслизистого слоя нижнеампулярного отдела прямой кишки с формированием двухрядного скобочного шва.
3.5. Геморроидэктомия аппаратами LigaSure, UltraCision (УД 1а, СР А [4, 47, 59, 72-74]).
Применение этих методик при геморрое 3-4 стадии позволяет значительно уменьшить интенсивность и продолжительность болевого синдрома, сократить сроки реабилитации пациентов, существенно уменьшить частоту дизурических расстройств (УД 1а, СР А [72, 73]). Хороших результатов удается добиться у 96,4% оперированных пациентов.
• После геморроидэктомии аппаратом LigaSure отмечается значительное снижение болевого синдрома, особенно в первые сутки после операции, уменьшение объема интраоперационной кровопотери. Длительность операции сокращается до 9 — 15 мин. После данного метода геморроидэктомии отмечается сокращение сроков реабилитации пациентов.
• В случае преждевременного расхождения краев ран (на 3-6 день после операции) после геморроидэктомии аппаратом LigaSure, отмечается более длительное заживление раневых поверхностей.
• По сравнению с другими методами хирургического лечения, геморроидэктомия аппаратом LigaSure не имеет существенных преимуществ при оценке частоты осложнений (кровотечение в раннем послеоперационном периоде, анальная инконтиненция, стриктура анального канала) (УД 1a, СРA [59, 74]).
Методика геморроидэктомии аппаратом LigaSure. Внутренний геморроидальный узел захватывается зажимом Люэра, с последующим прошиванием сосудистой ножки. На основание узла по направлению снаружи внутрь накладываются бранши коагуляционного зажима LigaSure с дальнейшей коагуляцией. По наружному краю коагуляционного слоя узел отсекается ножницами до сосудистой ножки. Коагуляцию сосудистой ножки аппаратом выполняют дважды с перемещением бранш прибора без оставления промежутка между коагулированными участками. Затем по наружному краю коагуляционного слоя, ножницами производится пересечение сосудистой ножки, узел удаляется.
Методика геморроидэктомии аппаратом UltraСision. Производится рассечение тканей в области основания наружного геморроидального узла ультразвуковыми ножницами в режиме резания. Затем поэтапно производится удаление наружного и внутреннего компонента единым блоком до полного пересечения. Обработка сосудистой ножки производится в режиме коагуляции (УД 1а, СР А [34]).
4. ЛЕЧЕНИЕ ОСТРОГО ГЕМОРРОЯ
Лечение острого тромбоза наружных геморроидальных узлов включает в себя как динамическое наблюдение c проведением комплексной консервативной терапии (см. консервативное лечение геморроя), так и хирургическую коррекцию (УД 4, СР В [1, 4, 71]).
Показанием к хирургическому лечению является острый тромбоз геморроидального узла (ов) в случае если сроки с момента начала заболевания составляют 48-72 часа. Во время операции производится либо удаление тромботических масс из геморроидального узла (тромбэктомия), либо производится иссечение тромбированного геморроидального узла. Операция может быть выполнена как в амбулаторных условиях, так и в стационаре.
• Выполнение тромбэктомии или иссечения тромбированного узла (ов) в течение 48-72 часов от начала заболевания приводит к сокращению сроков реабилитации пациентов (УД 4, СР В [71]).
• Хирургическое лечение в условиях стационара показано при больших размерах тромбированного геморроидального узла, распространении воспалительного процесса на дистальную часть анального канала и ткани перианальной области.
• При тромбозе геморроидальных узлов, в случае, когда сроки от начала заболевания превышают 72 часа, показана консервативная терапия, направленная на купирование болевого синдрома и воспалительного процесса с последующим плановым хирургическим лечением.
ЧЕГО НЕЛЬЗЯ ДЕЛАТЬ (УД 5, СР Д [4])
• Не следует выполнять хирургическое лечение геморроя без обследования толстой кишки;
• Не следует применять малоинвазивные методы лечения при циркулярном геморрое и сливном характере наружных и внутренних узлов;
• Не следует выполнять малоинвазивные методы хирургического лечения при наличии гнойно-воспалительного процесса в параректальных тканях;
• Не следует выполнять радикальные операции у больных с 2-3 степенью анемии.
ДАЛЬНЕЙШЕЕ ЛЕЧЕНИЕ
• В послеоперационном периоде до момента заживления ран, пациентам требуется производить регулярную санацию анальной области с использованием сидячих ванночек со слабым раствором перманганата калия или ромашки, а также выполнять ежедневные перевязки с использованием мазевых основ (Левомеколь, Метилурацил, Фузимет), обладающих противовоспалительным и ранозаживляющим действием (УД 5, СР Д [4, 9]);
• Необходим еженедельный врачебный контроль за течением раневого процесса до полного заживления ран (УД 5, СР Д [4, 9]);
• На период заживления ран требуется соблюдение диеты богатой растительной клетчаткой, прием пищевых волокон (Мукофальк, Фитомуцил) для смягчения стула (УД 5, СР Д [4, 9, 18]).
ПРОФИЛАКТИКА
Основополагающим в профилактике развития геморроя является нормализация деятельности желудочно-кишечного тракта, устранение запоров, соблюдение гигиенического режима. При появлении симптомов характерных для геморроя необходима консультация колопроктолога. Своевременная диагностика и лечение заболевания на ранних стадиях может значительно улучшить прогноз и уменьшить вероятность развития осложнений (УД 5, СР Д [4, 9, 13]).
ПРОГНОЗ
Дифференцированный подход к выбору метода лечения геморроя в зависимости от стадии заболевания, применение малоинвазивных способов лечения, позволяет достичь хороших результатов у 98-100% пациентов.
Информация
Источники и литература
- Клинические рекомендации Ассоциации колопроктологов России
- 1. Шелыгин Ю.А., Благодарный Л.А. Справочник колопроктолога. М.: Литтера, 2012. С. 64-89. 2. Phillips B., Ball C., Sackett D., et al. Oxford Center for Evidence-based Medicine — Levels of evidence. 2009. Available from: http://www.cebm.net/index.aspx?o=1025. 3. Hoffmann J.C., Fischer I., Höhne W., Zeitz M., Selbmann H.K. Methodische Grundlagen für die Ableitung von Konsensusempfehlungen [Methodological basis for the development of consensus recommendations]. Z Gastroenterol. 2004. Sep; 42(9): 984-6. 4. Воробьев Г.И., Шелыгин Ю.А., Благодарный Л.А. Геморрой. М.: Литтера, 2010. С. 38-40, 114-116, 137-138, 154-183. 5. Генри М., Свош М. Колопроктология и тазовое дно. М.: Медицина, 1988. С. 232-255. 6. Международная классификация болезней 10-го пересмотра. МКБ-10. Доступен с: www.10mkb.ru. 7. Sutherland L.M., Burchard A.K., Matsuda K., et al. A systematic review of stapled hemorrhoidectomy.Arch Surg. 2002; 137: 1395–406. 8. Fazio F.W., Tjandra J.J. The management of perianal diseases. Adv Surg. 1996; 29: 59–78. 9. Воробьев Г.И. Основы колопроктологии. М.: МИА, 2006. С.79-82, 94. 10. Church J.M. Analysis of the colonoscopic findings in patients with rectal bleeding according to the pattern of their presenting symptoms. Dis Colon Rectum. 1991; 34: 391–5. 11. Rex D.K., Bond J.H., Winawer S., et al. Quality in the technical performance of colonoscopy and the continuous quality improvement process for colonoscopy: recommendations of the U.S. Multi-Society Task Force on colorectal cancer. Am J Gastroenterol. 2002; 97: 1296–308. 12. Laurence R. Sands, Dana R. Sands. Ambulatory Colorectal Surgery. Informa. 2009; 79-85. 13. Marvin L. Corman, M.D. Colon and Rectal Surgery. Lippincott. 2005. Р. 177-255. 14. The American Society of Colon and Rectal Surgeons.Practice Parameters for the Management of Hemorrhoids. Dis Colon Rectum. 2005; 48: 189–194. 15. Webster D.J., Gough D.C., Craven J.L. The use of bulky evacuants in patients with haemorrhoids. Br J Surg. 1978; 65: 291. 16. Moesgaard F., Nielsen M.C., Hansen J.B., Knudsen J.T. High fiber diet reduces bleeding and pain in patients with hemorrhoids. Dis Colon Rectum. 1982; 25: 454–6. 17. Keighley M.R., Buchmann P., Minervium S., Arbai Y., Alexander-Williams J. Prospective trials of minor surgical procedures and high fibre diet for haemorrhoids. BMJ. 1997; 2: 967–9. 18. Salvati E.P. Nonoperative management of hemorrhoids. Dis Colon Rectum. 1999; 42: 989–93. 19. Perera N., Liolitsa D., Iype S., Croxford A., Yassin M. Phlebotonics for haemorrhoids. The Cochrane Collaboration. 2012. 20. Cheetham M.J., Mortensen N.J., Nystrom P.O., et al. Persistent pain and faecal urgency after stapled haemorrhoidectomy. Lancet. 2000; 356: 730–3. 21. MacRae H.M., McLeod R.S. Comparison of hemorrhoidal treatment modalities: a meta-analysis. Dis Colon Rectum. 1995; 38: 687–94. 22. MacRae H.M., McLeod R.S. Comparison of hemorrhoidal treatments: a meta-analysis. Can J Surg. 1997; 40: 14–7. 23. Lee H.H., Spencer R.J., Beart R.W. Multiple hemorrhoidal banding in a single session. Dis Colon Rectum. 1994; 37: 37–41. 24. Chaleoykitti B. Comparative study between multiple and single rubber band ligation in one session for bleeding internal hemorrhoids: a prospective study. J Med Assoc Thai. 2002; 85: 345–50. 25. Armstrong D.N. Multiple hemorrhoidal ligation: a prospective, randomized trial evaluating a new 16 technique. Dis Colon Rectum. 2003; 46: 179–86. 26. Bat L., Melzer E., Koler M., Dreznick Z., Shemesh E. Complications of rubber band ligation of symptomatic internal hemorrhoids. Dis Colon Rectum. 1993; 36: 287–90. 27. Johanson J.F., Rimm A. Optimal nonsurgical treatment of hemorrhoids: a comparative analysis of infrared coagulation, rubber band ligation, and injection sclerotherapy.Am J Gastroenterol. 1992; 87: 1601–5. 28. Savoiz D., Roche B., Glauser T., Dorbrinow A., Ludwig C., Marti M.C. Rubber band ligation of hemorrhoids: relapse as a function of time. Int J Colorectal Dis. 1998; 13: 154–6. 29. Sim A.J., Murie J.A., Mackenzie I. Three-year follow-up study on the treatment of first- and second-degree hemorrhoids by sclerosant injection or rubber band ligation. Surg Gynecol Obstet. 1983; 157: 534–6. 30. Chew S.S., Marshall L., Kalish L., et al. Short-term and long-term results of combined sclerotherapy and rubber band ligation of hemorrhoids and mucosal prolapse. Dis Colon Rectum. 2003; 46: 1232– 7. 31. Kanellos I., Goulimaris I., Christoforidis E., Kelpis T., Betsis D. A Comparison of the simultaneous application of sclerotherapy and rubber band ligation, with sclerotherapy and rubber band ligation applied separately, for the treatment of haemorrhoids: a prospective randomized trial. Colorect Disease. 2003; 5: 133–8. 32. Templeton J.L., Spence R.A., Kennedy T.L., Parks T.G., Mackenzie G., Hanna W.A. Comparison of infrared coagulation and rubber band ligation for first and second degree haemorrhoids: a randomised prospective clinical trial. BMJ (Clin Res Ed). 1983; 286: 1387–9. 33. Ratto C., Donisi L., Parello A., Litta F., Zaccone G. and De Simone V. Distal Doppler-guided dearterialization’ is highly effective in treating haemorrhoids by transanal haemorrhoidal dearterialization. Colorectal Disease. 2012; 14: 786-789. 34. Ratto C., Donisi L., Parello A., Litta F., Doglietto G.B. Evaluation of transanal hemorrhoidal dearterialization as aminimally invasive therapeutic approach to hemorrhoids. Dis Colon Rectum. 2010; 53: 803–11. 35. Zampieri N., Castellani R., Andreoli R., Geccherle A. Long-term results and quality of life in patients treated with hemorrhoidectomy using two different techniques: Ligasure versus transanal hemorrhoidal dearterialization. The American Journal of Surgery. 2012; 204, 684 – 688. 36. Lienert M., Ulrich B. Doppler-guided ligation of the hemorrhoidal arteries. Report of experiences with 248 patients. Dtsch Med Wochenschr. 2004; 129: 947–50. 37. Andrews E. The treatment of hemorrhoids by injection. Med Rec. 1879; 15:451. 38. Terrell E.H. The treatment of hemorrhoids by a new method. Trans Am Proctol Soc. 1916: 65. 39. Фролов С.А., Благодарный Л.А., Костарев И.В. Склеротерапия детергентами – метод выбора лечения больных кровоточащим геморроем, осложненным анемией. Колопроктология. 2011. №2(36). С. 23-27. 40. Leicester R.J., Nicholls R.J., Mann C.V. Comparison of infrared coagulation with conventional methods and the treatment of hemorrhoids. Coloproctology. 1981; 5: 313. 41. Leicester R.J., Nicholls R.J., Mann C.V. Infrared coagulation: a new treatment for hemorrhoids. Dis Colon Rectum. 1981; 24: 602. 42. Quevado-Bonilla G., Farkas A.M., Abcarian H., et al. Septic complications of hemorrhoidal banding. Arch Surg. 1988; 123: 650. 43. Sohn N., Aronoff J.S., Cohen F.S., et al. Transanal hemorrhoidal dearterialization is an alternative to operative hemorrhoidectomy.Am J Surg. 2001; 182: 515-519. 44. Загрядский Е.А., Горелов С.И. Трансанальная допплер-контролируемая дезартеризация в сочетании с мукопексией в лечении геморроя III-IV стадии. Колопроктология. 2010. №2(32). С 8-14. 45. Thorbeck C.V., Montes M.F. Haemorrhoidectomy: randomised controlled clinical trial of ligasure compared with Milligan-Morgan operation. Eur J Surg. 2002; 168: 48–4. 46. Chung C.C., Ha J.P., Tai Y.P., Tsang W.W., Li M.K. Double-blind, randomized trial comparing harmonic scalpel hemorrhoidectomy, bipolar scissors hemorrhoidectomy, and scissors excision: ligation technique. Dis Colon Rectum. 2002; 45: 789–94. 47. Armstrong D.N., Frankum C., Schertzer M.E., Ambroze W.L., Orangio G.R. Harmonic scalpel hemorrhoidectomy: five hundred consecutive cases. Dis Colon Rectum. 2002; 45: 354–9. 48. Khan S., Pawlak S.E., Eggenberger J.C., et al. Surgical treatment of hemorrhoids: prospective, randomized trial comparing closed excisional hemorrhoidectomy and the harmonic scalpel technique 17 of excisional hemorrhoidectomy. Dis Colon Rectum. 2001; 44: 845–9. 49. Arbman G., Krook H., Haapaniemi S. Closed vs. Open hemorrhoidectomy—is there any difference? Dis Colon Rectum. 2000; 43: 31–4. 50. Tan J.J., Seow-Choen F. Prospective, randomized trial comparing diathermy and harmonic scalpel hemorrhoidectomy. Dis Colon Rectum. 2001; 44: 677–9. 51. Ho Y.H., Cheong W.K., Tsangg C., et al. Stapled hemorrhoidectomy—cost and effectiveness. Randomized, controlled trial including incontinence scoring, anorectal manometry, and endoanal ultrasound assessments at up to three months. Dis Colon Rectum. 2000; 43: 1666-75. 52. Hetzer F.H., Demartines N., Handschin A.E., Clavien P.A. Stapled vs excision hemorrhoidectomy: long-term results of a prospective randomized trial. Arch Surg. 2002; 137: 337–40. 53. Mehigan B.J., Monson J.R., Hartley J.E. Stapling procedure for haemorrhoids versus Milligan-Morgan haemorrhoidectomy: randomised controlled trial. Lancet. 2001; 355: 782–85. 54. Pope V., Doran H., Fearn S., Brough W., Wilson M. Randomized, controlled trial comparing quality of life after open hemorrhoidectomy (OH) plus stapled anopexy (SA) [meeting abstract]. Dis Colon Rectum. 2001; 44:A8. 55. Shalaby R., Desoky A. Randomized clinical trial of stapled versus Milligan-Morgan haemorrhoidectomy. Br J Surg. 2001; 88: 1049–53. 56. Ganio E., Altomare D.F., Gabrielli F., Millito G., Canuti S. Prospective randomized multicentre trial comparing stapled with open haemorrhoidectomy. Br J Surg. 2001; 88: 669–74. 57. Senagore A.J., Singer M., Abcarian H., et al. A prospective, randomized, controlled trial comparing stapled hemorrhoidopexy and Ferguson hemorrhoidectomy: perioperative and one-year results. Dis Colon Rectum. 2004; 47: 1824–36. 58. Peng B.C., Jayne D.G., Ho Y.H. Randomized trial of rubber band ligation vs. stapled hemorrhoidectomy for prolapsed piles. Dis Colon Rectum. 2003; 46: 291–97. 59. Simon W. Nienhuijs, Ignace H.J.T de Hingh. Conventional versus LigaSure hemorrhoidectomy for patients with symptomatic Hemorrhoids. The Cochrane Collaboration. 2011. 60. Хмылов Л.М., Титов А.Ю., Капуллер Л.Л., Максимова Л.В., Шахматов Д.Г. Сравнительная характеристика течения раневого процесса и послеоперационного периода у больных перенесших геморроидэктомию ультразвуковым скальпелем и традиционными способами. Колопроктология. 2004. №2(8). С. 14-20. 61. Arbman G., Krook H., Haapaniemi S. Closed vs. open hemorrhoidectomy — is there any difference? Dis. Colon Rectum. 2000; 43: 31–34. 62. Andrews B.T., Layer G.T., Jackson B.T., Nicholls R.J. Randomized trial comparing diathermy hemorrhoidectomy with the scissor dissection Milligan-Morgan operation. Dis. Colon Rectum, 1993; 36: 580–583. 63. Parks A.G. Surgical treatment of haemorrhoids. Br J Surg. 1956; 43: 337. 64. Pessaux P., Tuech J.J., Laurent B., et al. Morbidity after stapled haemorrhoidectomy: long-term results about 140 patients and review of the literature. Ann Chir. 2004; 129: 571–7. 65. Oughriss M., Yver R., Faucheron J.L. Complications of stapled hemorrhoidectomy: a French multicentric study. Gastroenterol Clin Biol. 2005; 29: 429–33. 66. Molloy Rg, Kingsmore D. Life-threatening pelvis sepsis after stapled haemorrhoidectomy. Lancet. 2000; 355: 782–5. 67. Pescatori M., Gagliardi G. Postoperative complications after procedure for prolapsed hemorrhoids (PPH) and stapled transanal rectal resection (STARR) procedures. Tech Coloproctol. 2008; 12: 7–19. 68. Wong L.-Y., Jiang J.-K., Chang S.-C., et al. Rectal perforation: a life-threatening complication of stapled hemorrhoidectomy: report of a case. Dis Colon Rectum. 2003; 46: 116-117. 69. Pescatori M. Management of post-anopexy rectal stricture. Tech Coloproctol. 2002; 6: 125-126. 70. Cheetham M.J., Mortensen N.J.M., Nystrom P.-O., et al. Persistent pain and fecal urgency after stapled haemoffhoidectomy. Lancet. 2000; 356: 730. 71. Jongen J., Bach S., Stubinger S.H., Bock J.U. Excision of thrombosed external hemorrhoid under local anesthesia: a retrospective evaluation of 340 patients. Dis Colon Rectum. 2003; 46: 1226–31. 72. Chung Y.-C., Wu H.-J. Clinical experience of sutureless closed hemorrhoidectomy with Ligasure. Dis Colon Rectum. 2003; 46: 87-92. 73. Franklin E.J., Seetharam S., Lowney J., et al. Randomized, clinical trial of Ligasure vs. conventional diathermy in hemorrhoidectomy. Dis Colon Rectum. 2003; 46: 1380. 74. Благодарный Л.А.,Шелыгин Ю.А.,ХмыловЛ.А., Соттаева В.Х. Бесшовная геморроидэктомия. Колопроктология. 2006. №3(17). С. 8-12.
Информация
Настоящие рекомендации разработаны экспертной комиссией Общероссийской Общественной Организации «Ассоциация колопроктологов России» в составе:
1 Шелыгин Юрий Анатольевич Москва 2 Благодарный Леонид Алексеевич Москва 3 Васильев Сергей Васильевич Санкт-Петербург 4 Григорьев Евгений Георгиевич Иркутск 5 Дудка Виктор Васильевич Санкт-Петербург 6 Жуков Борис Николаевич Самара 7 Карпухин Олег Юрьевич Казань 8 Костарев Иван Васильевич Москва 9 Кузьминов Александр Михайлович Москва 10 Куликовский Владимир Федерович Белгород 11 Лахин Александр Владимирович Липецк 12 Муравьев Александр Васильевич Ставрополь 13 Плотников Валерий Васильевич Курган 14 Половинкин Вадим Владимирович Краснодар 15 Соловьев Олег Ленианович Волгоград 16 Стойко Юрий Михайлович Москва 17 Тимербулатов Виль Мамилович Уфа 18 Титов Александр Юрьевич Москва 19 Фролов Сергей Алексеевич Москва 20 Чибисов Геннадий Мванович Калуга 21 Эфрон Александр Григорьевич Смоленск 22 Яновой Валерий Владимирович Благовещенск СОКРАЩЕНИЯ
ДИ — доказательный индекс;
НПВС — нестеройдные противовоспалительные средства;
РКИ — рандомизированное клиническое исследование;
СР — степень рекомендаций;
УД — уровень доказательности;Настоящие рекомендации по диагностике и лечению геморроидальной болезни являются руководством для практических врачей, осуществляющих ведение и лечение данных пациентов. Рекомендации подлежат регулярному пересмотру в соответствии с новыми данными научных исследований в этой области. Данные рекомендации составлены на основании данных литературы из базы данных PubMed, MEDLINE, CochraneCollaboration, the Standards Practice Task Force of the American Society of Colon and Rectal Surgeon, Oxford Center for Evidence-based Medicine — Levels of Evidence.
Для отдельных положений рекомендаций приведены уровни доказательности согласно общепринятой классификации Оксфордского центра доказательной медицины (Таблица 1) [2, 3]Таблица 1. Уровни доказательности и степени рекомендаций на основании классификации Оксфордского центра доказательной медицины
Уровень Исследования методов диагностики Исследования методов лечения 1а Систематический обзор гомогенных диагностических исследований 1 уровня Систематический обзор гомогенных РКИ 1b Валидизирующее когортное исследование с качественным «золотым» стандартом Отдельное РКИ (с узким ДИ) 1с Специфичность или чувствительность столь высоки, что положительный или отрицательный результат позволяет исключить/установить диагноз Исследование «Все или ничего» 2а Систематический обзор гомогенных диагностических исследований >2 уровня Систематический обзор (гомогенных) когортных исследований 2b Разведочное когортное исследование с качественным «золотым» стандартом Отдельное когортное исследование (включая РКИ низкого качества; т.е. с 2с Нет Исследование «исходов»; экологические исследования 3а Систематический обзор гомогенных исследований уровня 3b и выше Систематический обзор гомогенных исследований «случай-контроль» 3b Исследование с непоследовательным набором или без проведения исследования «золотого» стандарта у всех испытуемых Отдельное исследование «случай-контроль» 4 Исследование случай-контроль или исследование с некачественным или зависимым «золотым» стандартом Серия случаев (и когортные исследования или исследования «случай-контроль» низкого качества) 5 Мнение экспертов без тщательной критической оценки или основанное на физиологии, лабораторные исследования на животных или разработка «первых принципов» Мнение экспертов без тщательной критической оценки, лабораторные исследования на животных или разработка «первых принципов» Степень рекомендации A Согласующиеся между собой исследования 1 уровня B Согласующиеся между собой исследования 2 или 3 уровня или экстраполяция на основе исследований 1 уровня C Исследования 4 уровня или экстраполяция на основе уровня 2 или 3 D Доказательства 4 уровня или затруднительные для обобщения или некачественные исследования любого уровня ВАЛИДИЗАЦИЯ РЕКОМЕНДАЦИЙ
Настоящие рекомендации составлены Общероссийской Общественной Организацией «Ассоциация колопроктологов России» и в предварительной версии были рецензированы независимыми экспертами, которых попросили прокомментировать прежде всего то, насколько интерпретация доказательств, лежащих в основе рекомендаций доступна для понимания. Получены комментарии со стороны врачей амбулаторного звена. Полученные комментарии тщательно систематизировались и обсуждались на совещаниях экспертной группы.
Последние изменения в настоящих рекомендациях были представлены для дискуссии на заседании Профильной комиссии «Колопроктология» Экспертного Совета Минздрава России 17 декабря 2012г. Проект рекомендаций был повторно рецензирован независимыми экспертами и врачами амбулаторного звена. Для окончательной редакции и контроля качества рекомендации были повторно проанализированы членами экспертной группы, которые пришли к заключению, что все замечания и комментарии приняты во внимание, риск систематических ошибок при разработке рекомендаций сведен к минимуму.Данные клинические рекомендации применимы при осуществлении медицинской деятельности в рамках Порядка оказания медицинской помощи взрослому населению с заболеваниями толстой кишки, анального канала и промежности колопроктологического профиля.
Внутренний геморрой — симптомы и лечение
Что такое внутренний геморрой? Причины возникновения, диагностику и методы лечения разберем в статье доктора Овчинниковой Ольги Леонидовны, проктолога со стажем в 17 лет.
Над статьей доктора Овчинниковой Ольги Леонидовны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Проктолог (колопроктолог) Cтаж — 17 лет
«Центр косметологии и пластической хирургии им. Нудельмана»
Дата публикации 8 февраля 2018 Обновлено 26 апреля 2021Определение болезни. Причины заболевания
Геморрой — это патология кавернозных сосудов подслизистого слоя нижней части прямой кишки, заложенных в процессе нормального эмбриогенеза. Варикозно-измененные узлы располагаются под слизистой оболочкой внутри просвета прямой кишки.
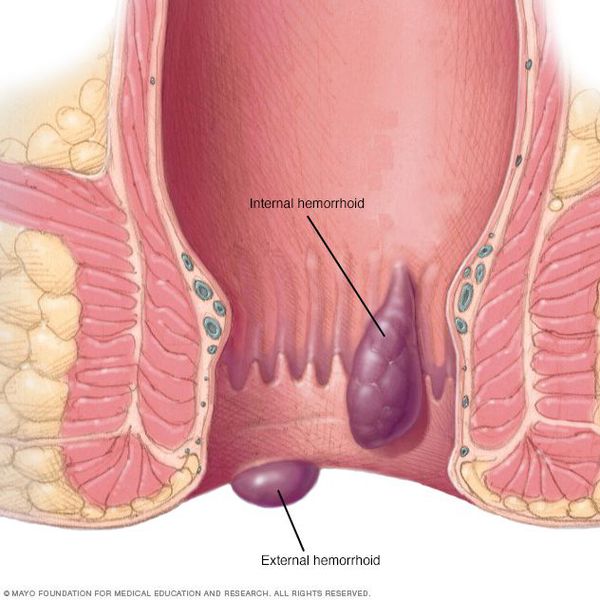
Причины:
- артериальная гипертензия;
- варикозное расширение вен нижних конечностей и малого таза;
- лишний вес;
- нарушение стула (как запор, так и понос);
- переедание, пристрастие к острой пище, алкоголь;
- наследственность;
- у мужчин часто приводят к геморрою физические перегрузки (в том числе и ненормированные занятия тяжелой атлетикой), любовь к чтению в туалете;
- у женщин основная причина — беременность и роды. Причем, чем больше число родов, тем выше риск развития геморроя.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы внутреннего геморроя
Симптомы заболевания можно разделить по стадиям, но все же есть у них и общая симптоматика. Рассмотрим, для начала, общие симптомы.
- Самая частая причина обращения — кровотечение. Кровотечение может быть как в виде легких мазков на бумаге, белье и кале, так и достаточно обильным. Иногда пациенты обращаются с жалобами на выделение сгустков крови или струйное кровотечение, которое прекращается сразу после акта дефекации. На более серьезных стадиях геморроя может быть кровотечение вне зависимости от стула (то есть позыв к дефекации есть, но вместо кала выходит только кровь), а также кровотечения могут быть длительными — до нескольких недель и даже месяцев, что приводит сначала к острой анемии, а затем — к хронической анемии. [1] В самых сложных случаях пациентам назначается гемотрансфузия (переливание крови с целью восполнения кровотока).
- Выпадение «шишек» наружу — в зависимости от стадии, пациенты могут узлы вправлять пальцами, либо они уходят самостоятельно в течение 15-30 минут после стула, либо, уже в более поздней стадии, узлы могут не вправляться и постоянно находятся снаружи.
- Боль — это нечастый симптом геморроя. На 1-2 стадии геморрой выпадает, кровоточит, но боли вызывает крайне редко. Боль появляется на 3-4 стадии, когда у пациента длительный анамнез заболевания, и при сопутствующих патологиях: проктит, анальные трещины, ущемление геморроидальных узлов и тромбоз. [2] Ноющая боль может сохраняться в течение нескольких минут и/или всего дня, обычно возникает после стула.
- Выделение слизи и анальный зуд встречается также не в каждом случае. Выделение слизи способствует появлению анального зуда, так как при попадании слизи на кожу перианальной области она вызывает раздражение и воспаление. Слизь появляется вследствие высокой ее секреции бокаловидными клетками, которые покрывают геморроидальные узлы. То есть чем больше узел, тем больше секреция слизи. [3]
Патогенез внутреннего геморроя
При длительном воздействии неблагоприятных факторов происходит усиление притока артериальной крови в кавернозные вены прямой кишки по расширенным артериовенозным анастомозам (то есть приток повышен, а отток либо снижен, либо остался на прежнем уровне).
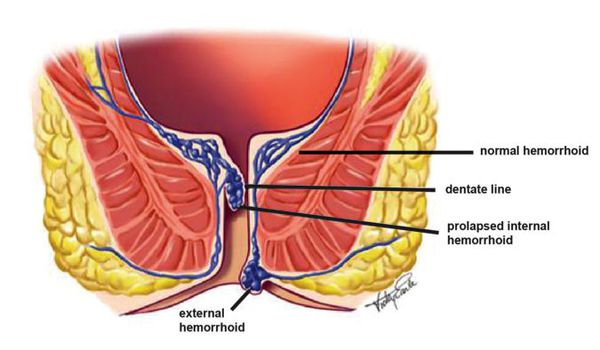
Это приводит к развитию гиперплазии кавернозных телец, которые увеличиваются в объеме, стенки их становятся более плотными. Из-за повреждения поверхностно расположенных кавернозных вен геморроидальных узлов во время дефекации возникает главный симптом геморроя — ректальные кровотечения. [4] [5]
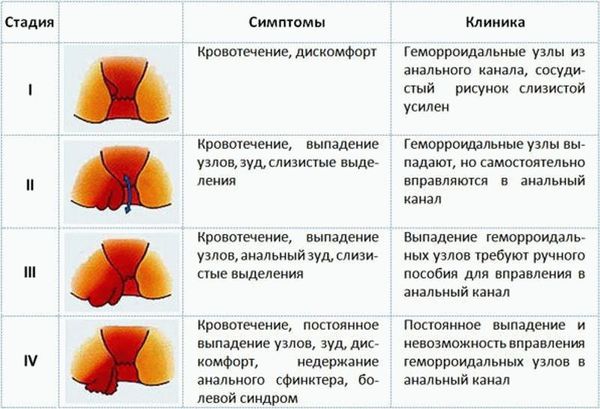
Классификация и стадии развития внутреннего геморроя
Осложнения внутреннего геморроя
Среди осложнений можно выделить:
- Анальные трещины — по статистике на фоне внутреннего геморроя трещины появляются в 2 раза чаще.
- Ректальное кровотечение — проявляется на всех стадиях заболевания, может носить «острый» характер, то есть одномоментное небольшое или обильное кровотечение, которое так же внезапно прекращается или же, в более сложных случаях, такие пациенты обращаются в стационар для проведения кровоостанавливающей терапии. В дальнейшем, при выписке, такой категории пациентов показано лечение геморроя, если причиной кровотечения был именно он.
- Длительные кровотечения — от нескольких капель до обильных — связаны они с актом дефекации, иногда могут быть и без позыва к стулу. Если у пациента в анамнезе кровотечения от месяца, то в ряде случаев это приводит к железодефицитной анемии — пациенты жалуются на слабость, быструю утомляемость, сонливость, снижение веса.
- Тромбоз внутренних и наружных геморроидальных узлов — появление болезненных шишек синюшного цвета около ануса или в анальном канале; пациенты жалуются на боль.
- Ущемление геморроидальных узлов в анальном отверстии и некроз — как правило, случается на 3-4 стадии геморроя. При выпадении узлов наружу после стула или физических перегрузок спазмируется сфинктер и узлы передавливаются мышцей. Возникает их отек, боли и воспаление — пациенты жалуются на выпадение «кишки» наружу, резко выраженные боли, часто происходит повышение температуры тела от 37 ° С до 38 ° С, слабость, невозможность сидеть. [5] Нарушения кровообращения в геморроидальных узлах могут быть настолько серьёзными, что начинается их некроз, то есть омертвение. Узлы при этом чернеют, боли усиливаются.
- Недостаточность анального сфинктера — при длительном течении заболевания пациенты могут предъявлять жалобы на недержание газов, каломазание (остатки кала на белье и промежности), при появлении первых позывов к дефекации есть необходимость сразу идти в туалет.
- Парапроктит острый и хронический — достаточно грозное осложнение, пациенты предъявляют жалобы на повышение температуры тела до 39 ° С, острые боли в анусе и появление припухлости около ануса. При хроническом парапроктите характерны жалобы на постоянное выделение сукровицы и/или гноя из ануса, наличие ранки снаружи.
Диагностика внутреннего геморроя
Эффективное лечение геморроя невозможно без диагностики, так как под маской внутреннего геморроя могут скрываться такие заболевания, как: анальная трещина, фиброзные полипы, свищи прямой кишки, доброкачественные и злокачественные опухоли. Поэтому, чтобы установить точный диагноз и назначить своевременное и более правильное лечение, необходима очная консультация колопроктолога.
Алгоритм диагностики заболевания выглядит примерно так:
- сбор индивидуального и семейного анамнеза;
- внешний осмотр перианальной области;
- пальпаторное исследование анального канала;
- аноскопия;
- ректоскопия;
- колоноскопия и ирригоскопия по показаниям
1. Сбор анамнеза очень важен, так как позволяет выявить факторы, которые непосредственно могли стать поводом для обращения пациента и причиной развития заболевания. Врач на приеме подробно расспрашивает пациента о жалобах, характере стула, длительности заболевания, обращался ли пациент для диагностики ранее, пробовал ли лечиться самостоятельно и чем. Также важны наличие сопутствующих патологий, аллергический анамнез, семейный анамнез по онкозаболеваемости.
2. Далее проводится внешний осмотр перианальной области. Пациент укладывается на кушетку на левый бок с подогнутыми к животу коленями — так называемая «поза эмбриона». Приемлемым для осмотра также считается коленно-локтевое положение пациента на кушетке и осмотр в гинекологическом кресле лежа на спине с максимально приведенными к груди ногами.
При визуальном осмотре врач может выявить внешние повреждения кожи, мокнутие, какие-либо высыпания, покраснения и припухлости, асимметрию ягодиц и промежности, выделения гнойные, серозные или кровянистые.
3. Пальцевое исследование прямой кишки позволяет исследовать тонус анального сфинктера, болезненность стенок анального канала, выявление рубцов и дефекты слизистой, а также можно определить опухоли и полипы, расположенные на высоте пальца — до 10 см от ануса. У мужчин пальпируется простата, у женщин — передняя стенка прямой кишки, находящаяся по соседству с задней стенкой влагалища. Немаловажно осмотреть и копчик, так как очень часто с костными патологиями копчика и крестца пациенты в первую очередь приходят именно к проктологу. Здесь можно выявить боли при пальпации, вывих копчика и даже застарелые переломы, о чем может свидетельствовать деформация копчика.
4. Аноскопия: осмотр анальным зеркалом, до 10 см от ануса. При аноскопии врач может уже более внимательно рассмотреть геморроидальные узлы, их величину, расположение, состояние стенок узлов, наличие эрозий, язв, воспаление слизистой, внутренние тромбозы. Аноскопия очень важна и для дифференцировки диагноза, так как именно с помощью нее можно распознать трещины анального канала, фиброзные полипы и внутренний геморрой, а также опухоли. При необходимости аноскопия позволят провести и инцизионную биопсию.
5. Ректороманоскопия — осмотр прямой кишки ректосигмоидного отдела до 25 см. Ректоскоп представляет собой трубу с объективом и лампочкой на одном конце и окуляром и грушей — на другом.
Еще лет 5-10 назад ректоскопы были металлические, длина их составляла от 30 до 60 см, пациенты часто жаловались, что данный вид исследования приносил сильные боли и дискомфорт. В современном мире медицины ректоскопы тоже претерпели изменения — они стали уже, короче (25 см вместо 60-ти!) изготавливаются из пластика, и, естественно, это одноразовый инструмент, который после использования подлежит утилизации. [2]
Таким образом, ректороманоскопия стала более щадящей для пациентов и при правильном ее проведении не приносит болевых ощущений. Дискомфорт возможен, но он не сравним с ощущениями от старых ректоскопов.
При ректороманоскопии можно выявить полипы, опухоли, наличие язв, эрозий, источник кровотечения. По необходимости ректороманоскопия позволяет провести и инцизионную биопсию.
6. Фиброколоноскопия (ФКС) — метод эндоскопического обследования слизистой толстого кишечника до купола слепой кишки.
К ФКС есть свои показания: выявленные на ректороманоскопии полипы, длительные запоры, болезнь Крона и язвенный колит, кровотечение из невыявленного источника, прицельная биопсия, удаление полипов и небольших доброкачественных опухолей, невозможность провести ирригоскопию, возраст после 40 лет.
Фиброколоноскопия в настоящее время проводится как под седацией, так и без.
Ирригоскопия — рентгенологическое исследование толстой кишки, при котором применяется специальное контрастное вещество — сернокислый барий. Контраст вводится ретроградно, то есть в виде «клизмы» через прямую кишку. [3]
Данная процедура имеет массу преимуществ: она проста в проведении, дает сравнительно точные результаты и редко сопряжена с дискомфортом или какими-то осложнениями.
Лечение внутреннего геморроя
Лечение в целом делится на оперативное и безоперативное.
Безоперативное лечение можно также разделить на консервативное и малоинвазивное.
1. Консервативная терапия: к ней относится симптоматическое лечение с помощью свечей, мазей, венотоников и, при необходимости, противовоспалительная терапия и применение обезболивающих препаратов. При выборе препаратов врачи основываются на жалобах пациента — в соответствии с ними могут быть назначены различные виды свечей, мазей или таблетированных препаратов — с обезболивающим эффектом, заживляющим или для остановки кровотечения.
Важно: самолечение может быть подобрано неверно, не иметь должного эффекта, а также ухудшить самочувствие пациента. Именно поэтому при любых симптомах геморроя необходимо показаться врачу!
2. Малоинвазивное лечение геморроя — широко используется во всем мире, успешно себя зарекомендовало. К малоинвазивным методикам относятся: лигирование узлов латексными кольцами, склерозирование геморроидальных узлов (в том числе с помощью ультразвуковой кавитации), их дезартеризация с помощью допплерографии, инфракрасная коагуляция, лазерная вапоризация.
- Склерозирование геморроидальных узлов
Данный метод применим на начальных стадиях геморроя, когда заболевание проявляется в основном кровянистыми выделениями из анального отверстия. Но методику иногда используют и на 2-й – 4-й стадии геморроя как дополнение к основному виду терапии.
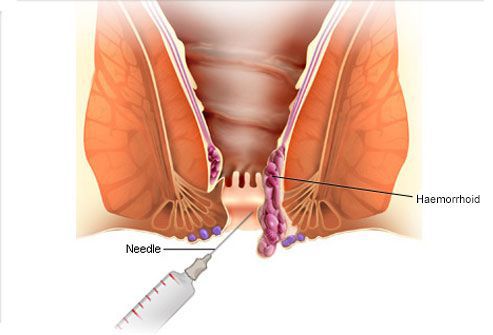
Суть процедуры: в геморроидальные узлы с помощью аноскопа и шприца вводят специальный склерозирующий препарат (Фибровейн или Этоксисклерол 3%), который воздействует на сосуды таким образом, что в них происходит асептическое воспаление, они склеиваются и впоследствии их замещает соединительная ткань. В результате сосуды полностью заживляются, кровотечение прекращается, происходит значительное уменьшение геморроидального узла в размерах. При необходимости процедуру можно назначить повторно.
- Лигирование латексными кольцами (применяется с 1968 года)
Это наиболее популярная малоинвазивная методика лечения геморроя. Показана пациентам с выпадением геморроидальных узлов. Подходит больным с более поздней стадией заболевания, процедура эффективна и длительное восстановление не потребуется. Является методом выбора у тех, кому противопоказано оперативное вмешательство в связи с сопутствующей патологией. [8]
Суть метода: на ножку геморроидального узла надевается латексное кольцо, кровоток в узле прекращается. Узел отмирает и выходит вместе с кольцом при дефекации — происходит это на 2–3 день после манипуляции. В зависимости от стадии заболевания и величины узла может быть наложено 3 и более колец для достижения наибольшего эффекта. Промежуток между процедурами 1–2 недели, в зависимости от самочувствия пациента. Процедура безболезненна, может вызывать дискомфорт, чувство ложного позыва в туалет. Ощущения могут быть от 15 минут до нескольких часов — купируются самостоятельно либо после приема обезболивающих препаратов.
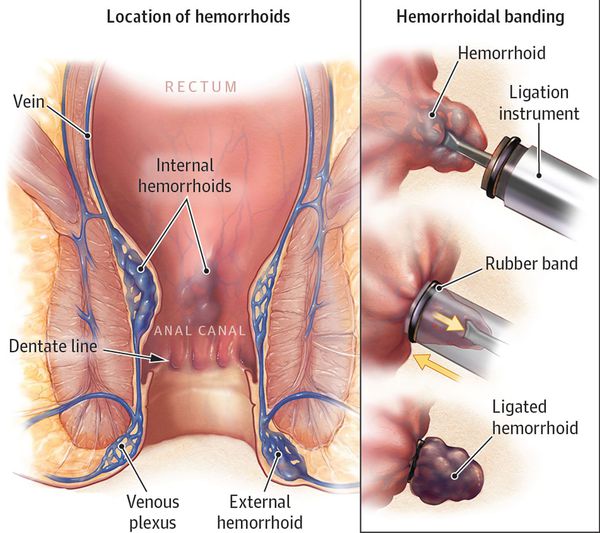
Кольца изготовлены из экологически чистого каучука, который абсолютно безвреден. Он эластичен, гипоаллергенен.
- Инфракрасная фотокоагуляция (стала применяться с 1989 года).
Применяется при лечении геморроя с кровотечениями. Как отдельная методика малоэффективна, в условиях нашей клиники доктора ее используют при подкравливании площадок после лигирования и других малоинвазивных методик, во время беременности, с целью остановки кровотечения.
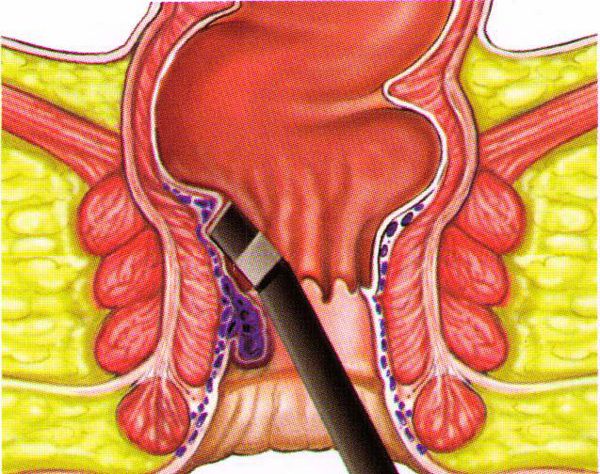
Для инфракрасной фотокоагуляции применяется фотокоагулятор со специальным наконечником. Его подводят к источнику кровотечения и, нажимая на кнопку, производят «сваривание» сосудов. Длительность проведения процедуры зависит от размеров кровоточащего участка. В среднем коагулирование длится до 3 секунд. Ранки заживают за 1–2 недели.
- Дезартеризация геморроидальных узлов под допплер-контролем
Метод лечения геморроя, который отличается инновационностью, эффективностью, безболезненностью и не занимает много времени. Для выполнения процедуры необходимо оборудование с допплеровским датчиком (HAL-RAR или Ангио-1), с помощью которого обнаруживаются артерии, которые питают геморроидальные узлы. Каждую обнаруженную артерию прошивают специальной рассасывающейся ниткой и перевязывают. Одна процедура позволяет перевязать от 4-х до 8-ми артерий. При 3-й–4-й стадии геморроя выполняется второй этап операции — мукопексия или лифтинг: фиксация выпадающих геморроидальных узлов дополнительными обвивными швами. Все нитки после операции рассасываются через 1–3 месяца. Методика проводится под любым видом анестезии, чаще местной или регионарной.
Дезартеризация возможна на любой из стадий развития болезни, но более эффективна на 1–2 стадии заболевания
- Ультразвуковое склерозирование геморроидальных узлов
Этот метод комбинирует ультразвуковую кавитацию и склерозирование геморроидального узла. Склерозирующее вещество под воздействием ультразвука поступает в воспалённый геморроидальный узел с более высокой скоростью, значительно усиливая эффект от проводимой процедуры и приближая её к традиционной операции. Ультразвуковое воздействие на повреждённый узел происходит с использованием аппаратов «Проксон» или «Склеросон».
Минусы: высокий риск кровотечения после манипуляции.
- Лазерная вапоризация геморроидальных узлов
При этой бескровной процедуре происходит тепловое воздействие лазера и безболезненно удаляются внутренние и внешние геморроидальные узлы. Процедура проводится при помощи луча лазера, ювелирно вырезающего и прижигающего ткани.
Лазер способен избавить от геморроя на любой стадии заболевания, удаляя и наружные, и внутренние узлы, независимо от глубины их расположения. Лазерную вапоризацию можно делать даже при наличии тромбоза геморроидальных узлов. Врач с помощью лазера проводит выжигание внутреннего узла изнутри, и на его месте образуется соединительная ткань. Наружные узлы сфокусированным лазерным лучом отсекаются. Поскольку под действием лазера происходит спаивание кровеносных сосудов, процедура проходит без кровотечения. [10]
Это самая эффективная и безопасная процедура, при которой не бывает рецидивов и осложнений.
Оперативное лечение
Геморроидэктомия — это самый старый и травматичный метод удаления геморроя (проводится с 1937 г.), при котором иссекают геморроидальные узлы (геморроидэктомия по Миллигану-Моргану). В муниципальных клиниках она до сих пор стоит на первом месте.
Такое хирургическое вмешательство имеет и значительные недостатки:
- длительность подготовки и самой операции;
- использование анестезии;
- сильная кровопотеря;
- высокая травматичность;
- осложнения в виде недержания кала, стриктуры анального канала, кровотечения, расхождение и нагноение швов, формирование свищей
- длительное пребывание на листе нетрудоспособности
- болевой синдром после операции;
- длительная реабилитация;
Но бывают случаи, когда геморроидэктомия является единственным вариантом устранения заболевания. Для ее проведения все же должны быть веские причины и серьезные показания.
Прогноз. Профилактика
Прогноз заболевания зависит от своевременности выявления его на ранних стадиях, правильно подобранного лечения и качества проведенного лечения.
При соблюдении всех пунктов — прогноз благоприятный. У пациентов после любого правильно проведенного лечения симптомы заболевания могут исчезнуть, как минимум, на 5–10 лет.
Во избежание развития геморроя необходимо проводить профилактические мероприятия.
Для профилактики геморроя и его осложнений большое значение имеет диета. Пациента необходимо предупредить о вреде переедания, злоупотребления алкогольными напитками и острой пищей.
Рекомендуется избегать переедания, которое способствует приливам крови к геморроидальным сплетениям. Острая, жирная, пряная пища, алкоголь, кофе, твердые сыры и т.п. могут провоцировать возобновление выделения крови после дефекации.
Важным компонентом профилактики геморроя является предупреждение и лечение запора. Лечение запоров начинают с увеличения потребления жидкости и нормализации диеты. Для этого применяют пшеничные отруби, морскую капусту и льняное семя или масло в их природном виде или в форме лекарственных средств, обладающих высокой водоудерживающей способностью. [6] Регуляция плотности кишечного содержимого и его транзита по толстой кишке является непременным условием не только профилактики, но и успешного лечения геморроя.
При работе, связанной с длительным сидением, рекомендуются прогулки в течение 20 минут в день, 2 раза в сутки необходимо делать гимнастику в течение 5–7 минут.
Для профилактики геморроя существует следующий комплекс эффективных гимнастических упражнений:
1. ходьба с высоким подъемом ног, согнутых в коленях;
2. маховые движения попеременно правой и левой ногой вперед, назад и в сторону;
3. наклоны в стороны (ноги на ширине плеч, руки вдоль туловища);
4. напряжение ягодиц с одновременным втягиванием заднего прохода (руки на поясе, пятки и носки вместе);
5. приседание на носках с широко разведенными коленями.
Заканчивают комплекс повторением первого упражнения. [3]
Список литературы
- Воробьев Г.И., Благодарный Л.А., Шелыгин Ю.А. Геморрой: современная тактика лечения//Практическая проктология
- Жуков Б.Н., Шабаев В.Н., Исаев В.Р., Лысов Н.А. Колопроктология. Самара, 1999
- Ковалев В.К., Митулеску Г., Островский С. Лечение болезней заднего прохода в амбулаторных условиях. Москва, 2005-2006
- Капуллер Л.Л, Ривкин В.Л. Геморрой: патогенез, клиника, лечение. М., 1976
- Воробьев Г.И. Основы колопроктологии. Ростов-на-Дону, 2001 г.
- Буторова Л.И.Запоры: Маленькие трагедии и большие проблемы. Москва, 2011
- A Hardy, CRG Cohen. The acute management of haemorrhoids. Ann R Coll Surg Engl. 2014 Oct; 96(7): 508–511
- Ming-Yao Su et al. Long-term outcome and efficacy of endoscopic hemorrhoid ligation for symptomatic internal hemorrhoids. World J Gastroenterol. 2011 May 21; 17(19): 2431–2436
- Adilijiang Aimaiti et al. Sonographic appearance of anal cushions of hemorrhoids. World J Gastroenterol. 2017 May 28; 23(20): 3664–3674
- S. P. Agbo. Surgical Management of Hemorrhoids. J Surg Tech Case Rep. 2011 Jul-Dec; 3(2): 68–75
Источник https://diseases.medelement.com/disease/%D0%B4%D0%B8%D0%B0%D0%B3%D0%BD%D0%BE%D1%81%D1%82%D0%B8%D0%BA%D0%B0-%D0%B8-%D0%BB%D0%B5%D1%87%D0%B5%D0%BD%D0%B8%D0%B5-%D0%B2%D0%B7%D1%80%D0%BE%D1%81%D0%BB%D1%8B%D1%85-%D0%BF%D0%B0%D1%86%D0%B8%D0%B5%D0%BD%D1%82%D0%BE%D0%B2-%D1%81-%D0%BE%D1%81%D1%82%D1%80%D1%8B%D0%BC-%D0%B8-%D1%85%D1%80%D0%BE%D0%BD%D0%B8%D1%87%D0%B5%D1%81%D0%BA%D0%B8%D0%BC-%D0%B3%D0%B5%D0%BC%D0%BE%D1%80%D1%80%D0%BE%D0%B5%D0%BC-%D1%80%D0%B5%D0%BA%D0%BE%D0%BC%D0%B5%D0%BD%D0%B4%D0%B0%D1%86%D0%B8%D0%B8-%D1%80%D1%84/15787
Источник https://probolezny.ru/vnutrenniy-gemorroy/