Портальная гипертензия на фоне цирроза печени
Заболевание печени с хроническим течением, при котором происходит полная перестройка печеночной ткани и сосудистого русла называют циррозом. Прогноз и тяжесть недуга зависит от развития осложнений. Чаще всего цирроз осложняется портальной гипертензией (ПГ).
Портальная гипертензия при циррозе печени сопровождается образованием узлов и рубцовой ткани, в результате чего железа перестаёт справляться со своими функциями. Кроме того, нарушается функциональность портальной (воротной) вены, после чего давление в сосуде повышается. А это опасно не только для здоровья, но и для жизни пациента. По этой причине важно как можно раньше диагностировать и провести грамотное лечение патологии.
Анатомия воротной вены и развитие портальной гипертензии
Синдром, который характеризуется повышением давления в воротной вене (ВВ) называют портальной гипертензией. Портальную систему образуют венозные стволы, которые соединяются между собой рядом с печенью. Этот крупный сосудистый ствол собирает кровь из желудка, поджелудочной железы, селезёнки, кишечника, после чего транспортирует её к «воротам» печени.
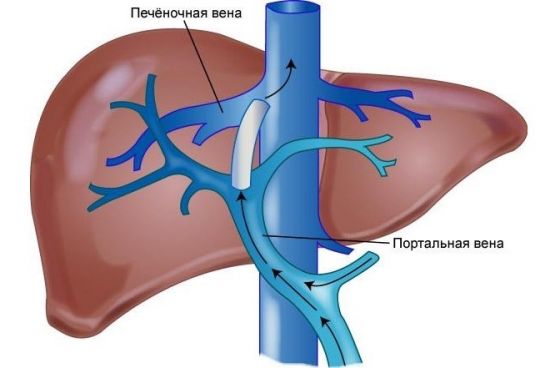
При повышении кровяного давления в бассейне портальной вены возникает портальная гипертензия
Система ВВ состоит из мелких сосудов, которые приводят кровь в портальную вену, и внутрипечёночных сосудов. Длина портальной вены (ПВ) составляет 8 см, а диаметр – около 1,5 см.
Справка. У здорового человека давление в ПВ составляет от 7 до 10 мм рт. ст.
Когда этот показатель увеличивается, то стенки сосуда расширяются, становятся более тонкими. То есть возникает портальная гипертензия.
Вследствие повышения давления расширяются и истончаются вены пищевода, сосудистое сплетение кардиального отдела желудка, сосуды анального отверстия, пупка. Из-за этого ПГ часто осложняется кровотечениями и другими опасными симптомами.
Как уже упоминалось, при ПГ на фоне цирроза происходит замещение печеночной ткани на соединительную. То есть, структура железы изменяется, образуются ложные дольки и регенераторные узлы. Соединительная ткань образует большое количество перегородок, которые разделяют капилляры. Как следствие, движение крови во внутрипеченочных сосудах нарушается, приток крови к печени преобладает над оттоком и давление повышается.
Справка. Когда показатели давления в ПВ достигают 25–30 мм рт. ст., то кровь начинает отходить по портокавальным анастомозам (малые сосудистые сплетения между ветками воротной, нижней, верхней полой венами).
Читайте также:
Происходит расширение мелких сосудов, которые принимают большое количество крови. Боковые ветви кровеносных сосудов не могут справиться с избыточным объёмом крови, сопротивление кровотоку увеличивается и давление в ВВ повышается.
Синдром портальной гипертензии (СПГ), в зависимости от площади поражённой зоны, разделяют на 2 вида:
- Тотальная. Затрагивает всю систему ВВ.
- Сегментарная. Охватывает один участок портальной системы.
Очаг поражения может размещаться в любой области железы.
При циррозе вероятность СПГ достигает 70%, хотя патологию могут спровоцировать разные болезни.
Медики выделяют следующие формы ПГ, в зависимости от места локализации очага заболевания:
- Предпеченочная возникает в 3% случаев. На фоне сепсиса и воспалительных процессов в брюшном пространстве развивается тромбоз (закупорка вен тромбом) сосудов, который нарушает кровоток в портальной системе и селезёночных венах. Также патологию могут спровоцировать новообразования.
- Внутрипеченочная. По медицинской статистике, эта форма СПГ возникает на фоне цирроза в 80% случаев. В зависимости от локализации нарушения кровотока, внутрипеченочную ПГ делят на предсинусоидальную, синусоидальную, постсинусоидальную.
- Постепеченочная ПГ диагностируется в 10% случаев. Эта форма заболевания связана с синдромом Бадда-Киари (сужение или закупорка печеночных вен, нарушение оттока крови из печени).
- Комбинированная ПГ встречается крайне редко и имеет тяжёлое течение. У больного нарушается кровоток во всех сосудах печени.
Важно определить причину портальной гипертензии, чтобы провести грамотную терапию.
Причины
Передпеченочная ПГ может быть вызвана тромбозом воротной или селезёночной вены, сужением или полным отсутствием ВВ. Кровообращение в системе ПВ нарушается вследствие сжимания сосуда опухолями. Кроме того, СПГ может возникнуть вследствие прямого слияния артерий и вены, которая уносит кровь из них, из-за чего усиливается кровоток.
Портальную гипертензию провоцируют различные заболевания
Внутрипечечночная ПГ может быть вызвана следующими патологиями:
Читайте также:
- Первичный билиарный цирроз.
- Туберкулёз.
- Шистосоматоз (гельминтоз, который провоцируют шистосомы).
- Саркоидоз Бека (доброкачественный системный гранулематоз).
- Фокальная нодулярная гиперплазия печени.
- Поликистоз печени.
- Вторичный метастатический рак железы.
- Заболевания крови, при которых в костном мозге увеличивается концентрация эритроцитов, лейкоцитов, тромбоцитов.
- Фульминантный гепатит, который сопровождается функциональной недостаточность печени, отмиранием гепатоцитов и т. д.
- Алкогольная болезнь печени.
- Веноокклюзионная болезнь (закупорка мелких вен).
- Идиопатическая портальная гипертензия.
Причины развития постепеченочной ПГ:
- Нарушение оттока крови, венозный застой в железе вследствие обструкции её сосудов.
- Застойная недостаточность правожелудочкового типа.
- Тромбоз нижней полой вены.
- Усиление воротного кровообращения.
- Увеличение кровотока в селезёнке.
- Наличие прямого тока крови из артерии в ПВ.
Смешанная форма ПГ возникает на фоне билиарного цирроза, хронического активного гепатита или цирроза, который сопровождается закупоркой ПВ.
Стадии и симптомы
СПГ на фоне цирроза делят на 4 стадии, в зависимости от степени нарушения кровообращения и клинических проявлений. Каждая стадия патологии сопровождается особыми признаками, которые становятся более выраженными по мере её прогрессирования.
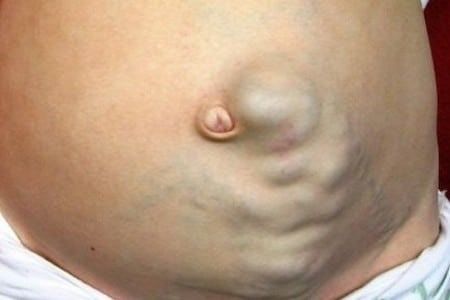
На последней стадии ПГ при циррозе проявляется такой симптом, как «голова медузы»
Начальная или доклиническая. Специфические клинические проявления отсутствуют, поэтому чтобы установить диагноз нужно провести специальные исследования. Симптомы портальной гипертензии на 1 стадии:
- расстройства стула (понос чередуется с запором), избыточное газообразование;
- тошнота;
- болезненные ощущения в эпигастральной области, вокруг пупка;
- повышенная утомляемость, вялость.
Умеренная или компенсированная. Эта стадия проявляется такими же симптомами, как и предыдущая, только они становятся более выраженными. У больного появляется ощущение распирания живота, после употребления небольшой порции пищи желудок переполняется. Проявляется гепатомегалия (увеличение печени) и спленомегалия (увеличение селезёнки).
Выраженная или декомпенсированная. Признаки портальной гипертензии на 3 стадии:
- расстройства пищеварения;
- отёчность;
- асцит (скопление жидкости в брюшном пространстве);
- спленомегалия;
- кровоизлияния из слизистых оболочек рта и носа.
Справка. Чтобы уменьшить отёчность и количество жидкости в брюшной полости, принимают мочегонные средства и соблюдают диету. Кровотечения возникают редко или вообще отсутствуют.
На последней стадии развиваются осложнения, по которым возможно определить диагноз даже после визуального осмотра:
Читайте также:
- появляется «голова медузы», то есть вследствие варикоза вен передней стенки живота из-под кожи выпирают сосуды;
- с помощью инструментальной диагностики можно выявить расширение вен, которые находятся в нижней части пищевода;
- развивается или обостряется геморрой;
- длительные и многократные кровоизлияния из поражённых варикозом венозных сосудов пищевода, желудка, анального отверстия.
Кроме того, увеличивается отёчность и нарастают симптомы асцита, которые уже невозможно уменьшить с помощью диуретиков и питания.
На последней стадии повышается вероятность желтухи (окрашивание кожи и белков глаз в жёлтый оттенок). В запущенных случаях развивается печёночная энцефалопатия (нервно-психические расстройства вследствие печеночной недостаточности).
Диагностические мероприятия
Для выявления портальной гипертензии на фоне цирроза в первую очередь проводят визуальный осмотр, собирает анамнез. Кроме того, большое диагностическое значение имеют следующие факторы: образ жизни пациента, питание, наличие вредных привычек, генетических или хронических болезней, новообразований, приём медикаментов, контакт с токсинами.
Биопсия помогает выявить выраженность фибротических изменений
Справка. Пальпация (прощупывание живота) поможет определить болезненные участки живота. С помощью перкуссии (простукивание) можно определить габариты печени и селезенки.
При асците или кровоизлияний врачу легче диагностировать СПГ на фоне цирроза. Но для выявления её причины назначаются лабораторные исследования:
- Клинический анализ крови помогает определить уменьшение количества тромбоцитов, лейкоцитов, эритроцитов.
- С помощью печеночных проб врач выявляет патологические изменения, которые обычно появляются при гепатите или циррозе.
- ИФА (иммуноферментный анализ) и ПЦР (метод полимеразной цепной реакции) проводиться для выявления вирусных и аутоиммунных гепатитов.
- Необходимо выявить количество железа в крови и печени, уровень церулоплазмина (медьсодержащий белок), концентрацию меди в моче и печеночной ткани.
- Коагулограмма покажет снижение свертываемости крови, что свидетельствует о нарушении функциональности печени.
С помощью клинического анализа мочи определяют функциональность почек и мочевыделительных путей.
Важно. Иногда показатели крови могут оставаться в пределах нормы, даже если СПГ на поздних стадиях.
Чтобы оценить работу печени и портальной системы, назначают инструментальные исследования:
Читайте также:
- Эндоскопические исследования. ФГДС желудка позволяет осмотреть пищевод и желудок с помощью эндоскопа. Рекотоскопия – это исследование прямой и начального отдела сигмовидной кишки. С помощью эндоскопической диагностики можно выявить варикозное расширение вен.
- С помощью ультразвуковых исследования выявляют диаметр воротной, селезёночной вены, оценивают проходимость ПВ. Также УЗ-диагностика помогает определить габариты железы, состояние печеночной ткани и селезёнки. С помощью дуплексного сканирования оценивают кровоток в крупных артериях, выявляют тромбоз, обструкцию сосудов, обходные ветви сосудов.
- Рентгенография. Эзофагография позволяет исследовать пищевод с контрастным веществом. С помощью ангиографии и гепатосцинтиграфии определяют размер, состояние печеночной ткани, а также выявляют СПГ. КТ позволяет детально исследовать внутренние органы и кровеносные сосуды в разных проекциях.
- МРТ – это сложный, но безопасный метод диагностики, во время которого не применяют ионизирующее излучение и радиоактивные вещества.
- Биопсия железы. Сотрудник лаборатории изучает фрагменты ткани печени, которые извлекают с помощью тонкой иглы. Это исследование позволяет определить выраженность фибротических изменений.
Если во время инструментального исследования врач заметил, что расширены вены в нижней трети пищевода или на дне желудка, то это свидетельствует о вероятности кровоизлияний. Такая опасность существует, если во время эндоскопии специалист выявил точечные кровоизлияния на варикозных узлах. Если у пациента с диагнозом СПГ появилась сильная тяга ко сну, раздражительность или ухудшилась память, то его отправляют к психоневрологу. Это необходимо, чтобы предупредить или уменьшить симптомы энцефалопатии.
Консервативное лечение
Лечение портальной гипертензии при циррозе печени должно быть комплексным. Главная задача терапии – устранить или компенсировать основную патологию (цирроз). Для этой цели применяют консервативные и хирургические методы. Пациента нужно госпитализировать, постоянно наблюдать за его состоянием.

Больному назначают препараты для снижения давления в портальной вене
Чтобы уменьшить давление в портальной вене и остановить прогрессирование синдрома, назначают следующие лекарственные средства:
- Нитраты. Эти препараты расслабляют гладкую мускулатуру в стенках кровеносных сосудов, провоцируют отток крови в капиллярах, как следствие портальное давление снижается.
- Β-адреноблокаторы сокращают частоту, силу сокращений миокарда, а также количество крови, которое выбрасывает сердце.
- Октреотид сужает артерии, которые формируют объём портального кровотока. Применяется Октреотид при кровоизлияниях.
- Вазопрессин – это мощное лекарственное средство, которое провоцирует сужение артерий. Препарат применяют только по медицинским показаниям, так как во время его приёма существует вероятность инфаркта миокарда или кишечника. Часто Вазопрессин заменяют Глипрессином и Терлипрессином, которые обладают не такими опасными побочными явлениями.
Диуретики применяют для устранения избыточного количества жидкости. Синтетические заменители лактулозы используют для того, чтобы очистить кишечник от вредных веществ, которые появляются в результате расстройства функциональности железы.
Важно. Чтобы вылечить бактериальные осложнения при портальном кровотечении или предупредить их, применяют антибактериальные средства.
Как правило, для этой цели используют Ципрофлоксацин, Цефалоспорин. Эти препараты вводят внутривенно на протяжении 1 недели.
Во время лечения СПГ при циррозе пациент должен соблюдать диету:
- Суточное количество соли – около 3 г. Это необходимо, чтобы избежать накопления лишней жидкости. Особенно это касается пациентов с отёчностью и асцитом.
- Рекомендуется уменьшить количество белковой пищи в рационе. За день больной может употребить не более 30 г белка. При соблюдении этого правила уменьшается вероятность энцефалопатии.
- Больной должен исключить из рациона жирные, жареные, острые блюда, копчёности, консервные изделия. Кроме того, категорически противопоказаны алкогольные напитки.
Соблюдая эти правила, пациент уменьшит нагрузку на печень и сможет избежать опасных осложнений.
Хирургическое вмешательство
Операцию при циррозе, осложнённом ПГ, проводят в таких случаях:
- Варикоз вен портальной системы с высокой вероятностью кровоизлияний.
- Спленомегалия, на фоне которой разрушаются эритроциты.
- Асцит, который не удаётся устранить с помощью мочегонных препаратов.
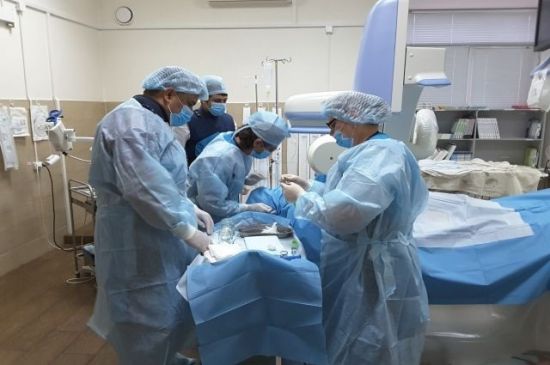
Операцию назначают при варикозном расширении вен портальной системы, спленомегалии, асците
Чтобы устранить эти осложнения ПГ врачи проводят следующие операции:
- Во время спленоренального шунтирования хирург формирует анастомоз (искусственный обходной путь) из селезёночной вены, которая проходит печень и соединяется с нижней полой веной.
- При портсистемном шунтировании врач накладывает анастомоз, который используется как дополнительный путь для кровотока.
- Деваскуляризация – это оперативное вмешательство, во время которого удаляют кровоточащие варикозно расширенные вены дистального отдела пищевода и кардиального участка желудка. Во время хирургического вмешательства врач перевязывает поражённые сосуды, как следствие, риск кровоизлияния снижается.
Внимание. Если вышеописанные методики противопоказаны или малоэффективны, то врачи принимают решение о пересадке органа. Как правило, больному трансплантируют часть железы близкого родственника, так как такой имплантат быстрее приживается.
При варикозе вен назначают следующие операции: ушивание поражённых сосудов, склерозирование (введение в вену препарата, который перекрывает кровоток), лигирование варикозно расширенных вен (наложение на сосуд латексного кольца), тампонада (сдавливание) расширенных вен баллонным зондом.
Чтобы компенсировать недостаток объёма крови после кровоизлияния, применяют следующие препараты:
- Эритроцитная масса.
- Плазма, выделенная из донорской крови.
- Плазмозамещающие растворы.
- Гемостатические средства, которые останавливают кровотечение.
При гиперспленическом синдроме (увеличение селезёнки, повышение концентрации клеточных элементов в костном мозге, снижение уровня форменных элементов в периферической крови) принимают стимуляторы лейкопоэза и аналоги гормонов надпочечников. Кроме того, проводят эмболизацию селезёночной артерии, а в отдельных случаях принимается решение об удалении селезёнки.
Лечение асцита брюшной полости проводят с применением антагонистов гормонов коры надпочечников, диуретических средств и водорастворимых белков.
Важно. Энцефалопатия грозит инвалидизацией или летальным исходом, поэтому при появлении нервно-психических расстройств следует срочно провести грамотную терапию. Для этой цели применяют антибиотики, лактулозу. Кроме того, пациент должен соблюдать диету. В крайнем случае проводиться трансплантация печени.
Осложнения и прогноз
При ПГ на фоне цирроза повышается вероятность следующих негативных реакций:
- Внутренние кровоизлияния. Если рвотные массы коричневые, то кровь истекает из желудочных вен, если красная – из пищевода. Чёрный стул с резким запахом и алая кровь свидетельствует о повреждении сосудов прямой кишки.
- Поражение ЦНС. Больной жалуется на бессонницу, повышенную утомляемость, перепады настроения, замедление реакций, обмороки.
- Обструкция бронхов рвотными массами, может вызвать смерть от удушья.
- Функциональная недостаточность почек и другие заболевания мочевыделительной системы.
- Заболевания печени и почек, при которых возникают расстройства мочеиспускания. Суточный объём мочи уменьшается до 500 мл и менее.
- Увеличение грудных желез или железы у мужчин, вследствие гормонального дисбаланса. У пациентов мужского пола увеличивается грудь, становятся более тонкими конечности, снижается половая функция.
После хирургического вмешательства существует риск печеночной комы
Справка. Одно из самых грозных последствий СПГ – это кровотечение из варикозных вен пищевода и желудка, которое очень тяжело остановить.
Кроме того, ПГ при циррозе осложняется гиперспленическим или гепаторенальным (нарушение функций почек на фоне тяжёлых поражений печени), гепатопульмональным (отдышка даже в состоянии покоя) синдромом, печеночной энцефалопатией, формированием грыж, воспалением брюшной полости бактериальной природы.
Прогноз при СПГ на фоне цирроза зависит от вида и степени тяжести патологии.
Важно. Внутрипеченочная ПГ чаще всего заканчивается смертью вследствие функциональной недостаточности печени или сильного внутреннего кровоизлияния из желудка и кишечника.
Внепечёночную ПГ легче вылечить, при своевременной и грамотной терапии пациенты могут прожить около 15 лет.
Профилактические меры
Чтобы предупредить ПГ при циррозе нужно соблюдать следующие правила:
- Провести вакцинацию от гепатита В.
- Исключить из жизни вредные привычки (злоупотребление алкоголем, курение, приём наркотических средств).
- Отказаться от препаратов, которые негативно влияют на печень.
- Правильно питаться, исключить из меню вредную пищу (жареное, жирное, кондитерские изделия, острые приправы, копчёности и т. д.).
Прививка от гепатита В – это важно условие профилактики ПГ при циррозе
Справка. После установления диагноза ПГ на фоне цирроза следует регулярно проходить медицинские обследования, вовремя лечить обостряющиеся болезни, соблюдать рекомендации доктора.
Чтобы избежать осложнений СПГ, нужно проводить фиброгастродуоденоскопию 1 раз за год больным, у которых отсутствуют симптомы варикоза вен пищеварительных органов. При появлении признаков варикозного расширения, исследование могут назначать чаще.
Исходя из всего вышесказанного, СПГ на фоне цирроза – это очень опасная патология, которая грозит опасными осложнениями. Наиболее тяжёлое течение имеет внутрипеченочная ПГ, которая часто заканчивается летально. Важно выявить симптомы заболевания на ранней стадии, провести комплексное лечение, соблюдать диету, отказаться от вредных привычек. Только в таком случае пациент сможет остановить патологические процессы и продлить себе жизнь. Наиболее радикальный метод лечения СПГ при циррозе – это трансплантация печени, однако эта операция далеко не всем доступна и не гарантирует успешного результата.
Гепатоспленомегалия ( Гепатолиенальный синдром )
Гепатоспленомегалия – вторичный патологический синдром, который сопровождает течение многих заболеваний и характеризуется значительным одновременным увеличением в размерах печени и селезенки. Клинические проявления зависят от патологии, которая привела к этому состоянию, общие признаки – тяжесть в подреберьях и эпигастрии, болезненность живота при пальпации. Диагностика основана на обнаружении больших размеров селезенки и печени при клиническом обследовании, проведении УЗИ и МРТ органов брюшной полости. Специфического лечения гепатоспленомегалии не существует, данный синдром разрешается на фоне терапии основного заболевания.
МКБ-10
R16.2 Гепатомегалия со спленомегалией, не классифицированные в других рубриках

- Причины гепатоспленомегалии
- Симптомы гепатоспленомегалии
- Диагностика
- Лечение гепатоспленомегалии
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Гепатоспленомегалия, или гепатолиенальный синдром, является одним из клинических проявлений разных патологических состояний. Чаще всего значительное увеличение печени и селезенки обнаруживается при скрининговом осмотре или обследовании пациента по поводу других заболеваний. Гепатоспленомегалия – не отдельная нозологическая единица, а лишь синдром определенной патологии. Чаще всего она встречается в возрастной группе до 3-х лет – это обусловлено увеличившейся частотой внутриутробных инфекций и онкопатологии у детей. Достаточно часто при наличии гепатоспленомегалии у пациента не обнаруживается других клинических проявлений какого-либо заболевания. Подобные случаи требуют длительного наблюдения, своевременных повторных обследований для выявления вызвавшей гепатоспленомегалию патологии.
Гепатоспленомегалия
Причины гепатоспленомегалии
Привести к гепатоспленомегалии могут заболевания гепатобилиарной системы или патология других органов. В норме край печени может пальпироваться и у здоровых людей, он острый, ровный и эластичный. При патологии свойства печеночного края меняются: при сердечно-сосудистых заболеваниях он становится округлым и рыхлым; при онкологических – твердым, бугристым. Нижний край селезенки в норме не пальпируется.
У новорожденных детей наиболее частой причиной гепатоспленомегалии является гемолитическая болезнь, у детей младшего возраста – внутриутробные инфекции и онкологическая патология. у взрослых причиной гепатомегалии могут быть различные патологические состояния. Чаще всего это:
- поражение ткани печени (острое или хроническое диффузное воспаление, формирование регенеративных узлов, фиброз, внутри- или внепеченочный холестаз, опухоли, кисты и т. д.)
- сердечно-сосудистые заболевания (хроническая сердечная недостаточность на фоне ИБС, гипертонии и пороков сердца, констриктивный перикардит, эндофлебит печеночных вен)
- паразитарные инвазии. У пациентов с гепатоспленомегалией часто обнаруживаются различные инфекционные заболевания (малярия, лейшманиоз, бруцеллез, мононуклеоз)
- аномалии сосудов печени и портальной системы.
- гемобластозы. Весьма вероятно развитие данного синдрома и при заболеваниях крови (лейкозы, тяжелые анемии, лимфогранулематоз)
- болезни накопления (гепатозы различной этиологии, гемохроматоз, амилоидоз)
В начале основного заболевания может быть увеличена только селезенка (при патологии системы крови) или только печень (при гепатитах и других заболеваниях печеночной ткани). Сочетанное поражение этих двух органов обусловлено общей системой кровоснабжения, иннервации и лимфооттока. Именно поэтому при тяжелых заболеваниях изначально может регистрироваться только гепатомегалия либо спленомегалия, а по мере прогрессирования патологии неизбежно поражаются оба этих органа с формированием гепатоспленомегалии.
Симптомы гепатоспленомегалии
Симптоматика гепатоспленомегалии во многом определяется фоновым заболеванием, которое привело к увеличению печени и селезенки. Изолированная гепатоспленомегалия характеризуется чувством тяжести и распирания в правом и левом подреберье, определением округлого образования, выступающего из-под реберной дуги (край печени или селезенки). При наличии какой-либо патологии, приводящей к гепатоспленомегалии, пациент предъявляет характерные для этого заболевания жалобы.
Быстрое увеличение печени характерно для вирусных гепатитов, онкопатологии. Выраженная болезненность печеночного края во время пальпации присуща воспалительным заболеваниям печени и злокачественным новообразованиям, а при хронической патологии появляется во время обострения либо из-за присоединения гнойных осложнений.
Значительное увеличение селезенки возможно при циррозе, тромбозе селезеночной вены. Характерным симптомом тромбоза является развитие желудочно-кишечного кровотечения на фоне выраженной спленомегалии. При варикозном расширении вен пищевода размеры селезенки, наоборот, значительно сокращаются на фоне кровотечения (это связано с уменьшением давления в системе воротной вены).
Диагностика
Заподозрить гепатоспленомегалию гастроэнтеролог может при обычном осмотре: во время проведения пальпации и перкуссии выявляются увеличенные размеры печени и селезенки. Такой простой метод исследования, как перкуссия (выстукивание), позволяет дифференцировать опущение органов брюшной полости от их истинного увеличения.
В норме при перкуссии печени ее верхняя граница определяется на уровне нижнего края правого легкого. Нижняя граница начинается от края Х ребра (по правой переднеподмышечной линии), далее проходит по краю реберной дуги справа, по правой парастернальной линии — ниже реберной дуги на два сантиметра, по срединной линии – на 5-6 см ниже мечевидного отростка, границы печени не выходят за левую парастернальную линию. Поперечный размер составляет 10-12 см, постепенно сужаясь к левому краю до 6-8 см.
Перкуссия селезенки может представлять определенные трудности из-за ее малых размеров и тесного соседства с желудком и кишечником (наличие газа в этих органах затрудняет выстукивание). В норме селезеночная тупость определяется между IX и XI ребром, составляет около 5 см в поперечнике, длинник не должен превышать 10 см.
Пальпация органов брюшной полости является более информативным методом. Следует помнить о том, что за увеличенную печень можно принять опухоль правой почки, толстой кишки, желчного пузыря. Эмфизема легких, поддиафрагмальный абсцесс, правосторонний плеврит могут провоцировать гепатоптоз, из-за чего нижний край органа будет пальпироваться значительно ниже края реберной дуги, хотя истинные размеры при этом не будут увеличены. Пальпация селезенки должна производиться в положении на правом боку. Имитировать спленомегалию могут опущение левой почки, опухоли и кисты поджелудочной железы, новообразования толстой кишки.
Консультация гастроэнтеролога показана всем пациентам, у которых выявлена гепатоспленомегалия. Диагностический поиск направлен на определение заболевания, которое привело к увеличению печени и селезенки. Он включает:
- Лабораторные исследования. Клинические анализы крови, биохимические пробы печени позволяют выявить поражение печеночной ткани, гематологические заболевания, вирусные гепатиты и другие инфекционные и паразитарные заболевания.
- Инструментальную визуализацию.УЗИ органов брюшной полости, МРТ печени и желчевыводящих путей, МСКТ органов брюшной полости позволяют не только точно диагностировать степень увеличения печени и селезенки при гепатоспленомегалии, но и обнаружить сопутствующую патологию других органов брюшной полости.
- Пункционную биопсию печени. В сложных диагностических ситуациях под местным обезболиванием производится прокол ткани печени тонкой иглой и забор материала для гистологического исследования. Данная методика является инвазивной, но позволяет точно установить диагноз при поражении печени.
- Ангиографию. Предполагает введение в сосуды печени и селезенки рентгенконтрастного вещества с последующей оценкой их архитектоники и портального кровотока.
- Другие пункции и биопсии. При подозрении на гематологическую патологию производится пункция костного мозга и биопсия лимфатических узлов.
Сочетание гепатоспленомегалии с изменениями печеночных проб говорит о поражении паренхимы печени, болезнях накопления. Обнаружение лимфомиелопролиферативных процессов, изменений в общем анализе крови указывает на гематологическую патологию. Характерные симптомы и клиника поражения сердечно-сосудистой системы позволяет заподозрить застойную сердечную недостаточность.

КТ ОБП. Диффузное увеличение печени (зеленая стрелка) и более выраженное увеличение селезенки (красная стрелка).
Лечение гепатоспленомегалии
При обнаружении изолированной гепатоспленомегалии, отсутствии других клинических проявлений и изменений в анализах осуществляется наблюдение за пациентом в течение трех месяцев. Если за это время размеры печени и селезенки не уменьшатся, пациент с гепатоспленомегалией должен быть госпитализирован в отделение гастроэнтерологии для тщательного обследования и определения тактики лечения. Мероприятия при гепатоспленомегалии направлены на лечение основного заболевания, также проводится симптоматическая терапия.
Для улучшения состояния пациента осуществляется дезинтоксикационная терапия – она позволяет вывести из организма ядовитые продукты обмена, которые накапливаются при нарушении функции печени. Желчегонные препараты, спазмолитики и гепатопротекторы облегчают состояние больного с гепатоспленомегалией и улучшают качество его жизни. Патогенетической терапией гепатитов является применение противовирусных и гормональных препаратов. При гематологических заболеваниях может назначаться химиотерапия, проводиться пересадка костного мозга.
Прогноз и профилактика
Гепатоспленомегалия — грозный синдром, который требует обязательного обращения за высококвалифицированной медицинской помощью. Прогноз зависит от основного заболевания, на фоне которого развился гепатолиенальный синдром. Прогнозирование дальнейшего развития гепатоспленомегалии практически невозможно из-за многофакторности формирования этого состояния. Профилактика заключается в предупреждении развития заболеваний, которые могут привести к увеличению печени и селезенки.
Источник https://familyclinic-spb.ru/info/portalnaya-gipertenziya-na-fone-tsirroza-pecheni
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_gastroenterologia/hepatosplenomegaly